|
陳怡仁 台北榮總婦產部主治醫生 歐盟匈牙利乳癌中心進修 王鵬惠 台北榮總婦產部主治醫生 國立陽明大學婦產科教授 吳香達 醫師整理 乳癌分兩大類:非侵犯性乳癌和侵犯性乳癌。非侵犯性乳癌依乳房的組織結構又分為葉狀和乳管兩種。原位癌又稱0期乳癌,並分成兩類:葉狀原位癌與乳管原位癌。兩者的臨床表現及治療是截然不同,易有混淆。 乳癌的診斷,方式包括乳房檢查、乳房攝影、乳房超音波與核磁共振等。若有懷疑的病灶,則必須切片。手術前還有一些檢查,包括血液、生化、胸部X光,必須時還需要乳房磁振造影,病理切片仍須重新再檢視,評估雌激素受體、遺傳基因、基因受體(HER2/neu)等。此外,依不同的期別須追加骨頭掃描、腹部超音波等。 葉狀原位癌 在乳腺葉內的癌細胞,屬非侵犯乳癌,不會轉移、癒後良好,治療後幾乎不會復發。目前認為葉狀原位癌並非癌前期病變,轉變為惡性的機率不高,大約每年增加1%,也就是說10年之後只有10%會轉變為惡性腫瘤,因此切片,腫瘤切除,病理診斷後,不再採用手術治療,而是採用觀察性的治療。此外建議病患使用雌激素受體調控劑,Tamoxifen,或是Rolaxifene來降低侵犯性乳癌的發生率,一般建議的使用期限為5年。追蹤的方法:需每年做理學檢查和乳房攝影檢查,若有服用Tamoxifen必須每年做骨盆腔的檢查。 乳管原位癌 在乳管內的癌細胞。這種乳管原位癌在確定診斷之後,治療選擇及後續處理如下:
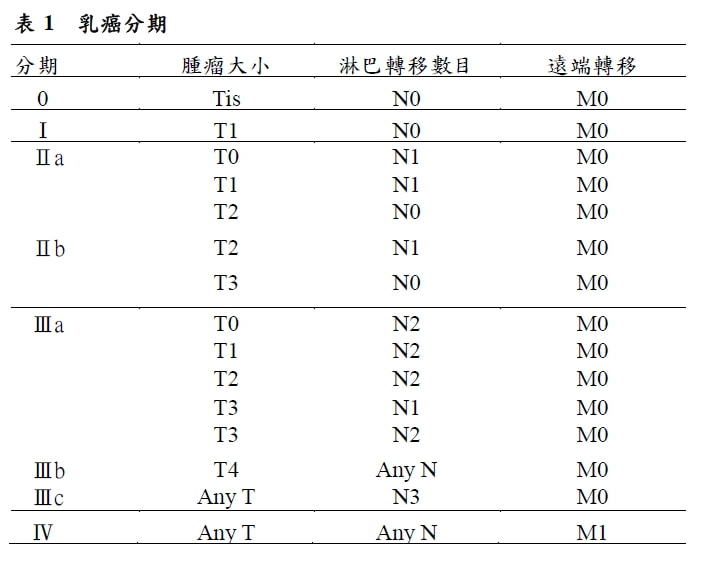
乳癌的分期 癌症的分期是根據腫瘤大小(T)、淋巴轉移的數目(N)及是否轉移(M)至身體其他器官來分期。分期的重要性是可預知病人的預後以及決定治療的計劃(表1)。 一般癌症的分期是根據TNM來分期:
T分期: 0期乳癌:如DCIS、LCIS。 T1:腫瘤小於等於2公分。 T2:腫瘤大於2公分,小於等於5公分。 T3:腫瘤大於5公分。 T4:腫瘤已侵犯至胸壁或是皮膚。 N分期: N0:沒有淋巴結轉移。 N1:1~3個淋巴結有癌細胞轉移。 N2:4~9個淋巴結有癌細胞轉移。 N3:大於10個淋巴結有癌細胞轉移。 M分期: M0:遠端器官沒有癌細胞轉移。 M1:遠端器官有癌細胞轉移,例如腦、肝、肺等。 常用名詞與簡介
荷爾蒙受體 一種蛋白體位於細胞表面或裡面,能使細胞對血液中循環的荷爾蒙有反應。一般停經婦女,80%乳癌有荷爾蒙受體;年輕的,僅有70%。 單株抗體 HER-2/neu,這種抗原是一種腫瘤指標。原是一種基因的受體,可促進細胞生長。若乳癌細胞含有很多HER-2受體,則此癌細胞生長速度較快,在年輕40歲以下的乳癌病患,尤其常見。對於單株抗體,Herceptin的治療有效。 乳房手術方式 絕大部分的乳癌患者都需要接受手術治療,主要手術的有兩大類:
乳房手術前,必須考量下列四點:
乳房保留手術 乳房保留手術,分成兩種:
乳房保留手術後可不做放射線治療的人:
全乳房切除手術 全乳房切除手術,切除整個乳房,包括乳頭。分成3類:
乳房重建手術 乳房重建手術可以在全乳房切除手術時同時做,也可以在乳房手術切除一段時間後再施行。重建的方式包括植入鹽水袋、矽膠及皮瓣轉移。至於採取何種乳房重建方式,則需根據乳房所需的大小、形狀及病人本身體型、身體狀況,以及有無內科的疾病來決定。 淋巴根除手術 要正確的知道腋下淋巴結是否轉移,通常的做法會執行腋下淋巴根除手術。另一種是摘取一些少數的淋巴結,這種手術稱哨兵淋巴結採樣,可減少腋下淋巴根除手術的併發症。腋下淋巴根除手術將腋下淋巴結盡可能的清除乾淨,因此副作用比哨兵淋巴結大。不是所有的病患皆需要接受淋巴根除手術,例如0期的乳癌就不需接受淋巴根除手術。癌細胞若是已轉移至淋巴結,癌細胞就有較高的機會經血液轉移至其他器官。因此,淋巴結的根除手術會降低乳癌的復發率以及延長病患的存活率。 哨兵淋巴結摘除術 哨兵淋巴結是指乳癌轉移時的第一個侵犯的淋巴結。可以利用放射線物質或染劑(Tc-99m labeled sulfur colloid或 methylene blue dye)注射在乳暈或腫瘤附近,以同位素接受器探頭或目視藍色染料聚集位置定出哨兵淋巴結的存在。哨兵淋巴結若含有癌細胞,則病患需接受腋下淋巴結根除手術。反之,若哨兵淋巴結沒有癌細胞,則不需要接受腋下淋巴結根除手術。但不完全盡然,意見未真正一致。目前仍認為這兩種摘除術的復發及存活率無顯著差異,唯腋下淋巴結根除手術的併發症較哨兵淋巴結根除手術嚴重。副作用一般包括皮膚、手臂的麻木感,肩膀及手臂的活動範圍受限,還會產生水腫的現象。水腫為最常見的副作用,但不至於造成上臂無法活動,併發症的發生率在腋下淋巴結根除手術約佔10%;在哨兵淋巴結採樣約5%。這類合併症影響了生活的品質。 避免水腫的方法:
全身性治療 乳癌早期,癌細胞還是可以透過血液轉移到其他組織,轉移時病患並不會有任何症狀。因為早期腫瘤移轉細胞太小,也無法藉由一般的影像學檢查或理學檢查發現。因此,使用藥物治療癌細胞藉由口服或注射的方式稱為全身性治療。全身性治療根據藥物的不同分成三大類,包括化學治療、荷爾蒙治療、單株抗體治療。荷爾蒙治療通常對荷爾蒙受體陽性的乳癌有效;單株抗體治療只對腫瘤為HER-2陽性的患者有效。舉例來說,若是荷爾蒙受體為陽性,通常需要接受荷爾蒙治療;若腫瘤為HER-2陽性且大於1公分或合併淋巴結轉移,需要接受單株抗體治療;化學治療則根據腫瘤大小、腫瘤分化程度以及有無淋巴結轉移來決定。若病患的荷爾蒙受體為陰性、HER-2也為陰性,則全身性治療的方式只能選擇化學治療。 全身性治療執行在手術前後,有不同的名稱,分成輔助性治療及新輔助性治療。輔助性治療就是在手術切除腫瘤後藉由藥物去除無法偵測但已轉移至乳房之外的癌細胞。腫瘤細胞非常小或是分化極為良好,可以不做輔助性治療。若全身性治療執行在手術之前稱新輔助治療,此種治療方式是希望在手術前,將腫瘤體積減小以便施行乳房保留手術。另外若是病患的乳癌已轉移至全身,全身性治療則為最適合的治療方式。 化學治療 化學治療藥物是指對於癌細胞具有毒性,能消滅癌細胞的藥物。通常經由靜脈注射或是口服使用。乳癌的控制可用單一處方或是混合性處方。根據過去30年臨床研究顯示,化學治療有相當大的療效。目前臨床上使用的原則分成HER2陽性腫瘤、HER-2陰性腫瘤給予不同的處方。通常化學治療會給予幾個治療的週期,輔助性的化學治療需要3~6個月的治療時間。 不同化學治療的藥物有不同的副作用: 1. 有心臟的毒性,但是對於過去無心臟病史的病患而言是少見的。因此,有心臟病史的病人必須事先告知醫師,以便醫師在給予藥物如常用的小紅莓(adriamycin)之前,安排心臟功能的檢查。 2. 暫時性的副作用: 食慾不振。 噁心、嘔吐。 四肢無力。 味覺的改變。 毛髮的脫落。 3. 停經: 暫時性或永久性。對於生育年紀的婦女,因化學藥劑可能造成更年期提早來臨或不孕,尤其是年紀越大之婦女越容易受到影響。但是化學治療時仍可能懷孕,對胎兒造成影響,因此病患應做避孕的措施。 4. 血球減少是最常見的副作用: 白血球數目降低,增加感染的機會。 血小板數目降低,增加出血、淤青的現象。 紅血素降低,導致身體虛弱。 目前已有良好的藥物可改善噁心、嘔吐,也有良好的藥物可改善紅血球及白血球的降低,可根據狀況來使用。 荷爾蒙療法 雌激素大部分由卵巢分泌,此外婦女的脂肪組織及腎上腺也會分泌雌激素。有些乳癌細胞受雌激素作用後,生長速度會變快。目前有許多方法可以降低雌激素的作用。應用在乳癌的治療,有兩種抗雌激素藥物:
特別注意這兩種療法對荷爾蒙受體陽性的乳癌患者才有效。在手術之後給予荷爾蒙療法,能降低乳癌的復發率。對已轉移至其他部位而且荷爾蒙受體為陽性的患者也可給予此種治療方式。新近發現,這類治療方式,還能減低對側乳房受體為陽性的復發率。 第一種抗雌激素藥物,Tamoxifen是最常使用的抗雌激素藥物。在病患手術之後建議要持續使用5年,可以有效的減少荷爾蒙受體陽性的患者復發的機會,也可使用在轉移性的乳癌患者。但是Tamoxifen會引起更年期不適的症狀,包括燥熱、出汗、陰道乾澀以及情緒上的改變。一般大部分病人都可以接受。 Tamoxifen有兩種較嚴重的副作用:
第二種可以降低雌激素數量的藥物是芳香酶抑制劑,包括anastrozole(arimidex)、letrogole(femara)、exemestane (aromasin),可降低更年期婦女雌激素產生之數量,最主要是經由芳香酶作用,抑制雄性素轉變為雌激素。但是無法抑制卵巢所分泌的雌激素數量,因此只適合用在停經後的婦女。這類藥物比Tamoxifen的副作用少,造成子宮內膜癌和降低血管栓塞的機率很少,但是仍有骨質疏鬆及關節疼痛的副作用。目前,對於更年期乳癌患者荷爾蒙療法首選為芳香酶抑制劑,而非Tamoxifen。 荷爾蒙治療之原則 荷爾蒙治療在以往都是使用Tamoxifen,最近則有芳香酶抑制劑可以降低雌激素的量,特別是在停經後的婦女,因此目前荷爾蒙治療的方式更多元化。也根據停經的前後而有不同。
單株抗體治療 Trastuzumab(Herceptin),是對抗HER-2受體陽性的乳癌細胞,可以使用在手術後的輔助治療或是手術前的新輔助治療,也可使用在已轉移的乳癌患者。主要副作用為心臟受損,因此在合併使用其他化學治療時要特別注意,尤其是小紅莓(adriamycin)。第二種單株抗體Bevacuzumab(Avastin)能抑制血管新生,使用在已轉移的乳癌患者,通常會合併化學治療和紫杉醇Taxol。能減少腫瘤細胞新生的血管,因為這些新生的血管會提供給腫瘤細胞養分進而促進乳癌生長。Avastin能減少腫瘤細胞新生的血管,抑制腫瘤生長。 放射線治療 放射線治療是使用高能量的射線或粒子去破壞在乳房、胸壁或淋巴結的癌細胞。原則上放射治療的範圍越小越好,因此目前的觀念傾向局部乳房的照射,是乳癌的局部治療工具,通常有兩種主要形式:
放射線治療範圍必須根據下列兩點:
此外手術當中,在病灶切除後的空間以及鄰近危險組織,給低能量的放射治療,也是降低復發的局部治療。這種手術中的放療(intraoperative radiotherapy),只用在做過乳房保留手術接受過整個乳房的放療後再有局部復發的病人。雖估有5年以上的歷史,結果不錯,唯病人太少,仍未有結論。 放射線的副作用包括水腫、乳房脹痛,皮膚在日光浴之後的變化,身體虛弱。通常乳房組織及皮膚的變化會持續6~12個月,一部份病人乳房會變的較小、變硬,有的甚至會脹痛。 乳癌的治療 第1期至第3A期的手術治療 侵犯性的乳癌治療較為複雜。對於第一期、第二期及第三期A之手術治療方法有三大類: (1). 全乳房切除:若是腫瘤小於5公分,並且無淋巴結轉移,則不須追加放射線治療,除非病灶非常接近胸壁,才需追加放射線治療。若淋巴結轉移數目為1~3顆,或是腫瘤大小小於5公分,這種情況下將於化學治療之後,考慮追加放射線治療。 (2). 乳房保留手術:對於接受乳房保留手術之患者。
第1期至第3A期的輔助治療 對第1期到第3A期術後的輔助治療之決策是根據腫瘤大小以及有無淋巴結轉移來決定。 (1). 若腫瘤小於0.5公分或是腫瘤為0.6~1公分但是分化良好: 1. 若無淋巴結轉移則不需要化學治療。 2. 若轉移淋巴結小於0.2公分、荷爾蒙受體為陽性,則追加荷爾蒙治療。若荷爾蒙受體為陰性,則接受化學治療。 (2). 若腫瘤大小為0.6公分~1公分且細胞分化不良: 1. 荷爾蒙受體為陽性,則追加荷爾蒙治療或可考慮接受化學治療。 2. 荷爾蒙受體若為陰性,也可考慮接受化學治療。 (3). 若腫瘤大於1公分或是癌細胞轉移至淋巴結大於0.2公分,化學治療則為必要條件。若荷爾蒙受體為陽性,則追加荷爾蒙治療。若HER2/neu為陽性,則追加抗體藥物,trastuzumab。 第3期合併局部或淋巴結侵犯的治療 第3期合併腫瘤侵犯到胸壁或皮膚、淋巴結的患者,通常會先給予手術前的化學治療,以小紅莓,Doxorubicin,為基礎的化療,此外若腫瘤的HER2/neu有表現,則考慮追加trastuzumab。在術前的化學治療時,若腫瘤已縮小,則可考慮以手術治療。包括全乳房切除或乳房保留手術及淋巴摘除手術,術後再追加化學治療或荷爾蒙治療。若腫瘤並無減少,則考慮追加其他的化學治療甚至是放射線治療,等到腫瘤縮小,再給予手術治療,包括乳房切除或乳房保留手術及淋巴摘除手術。 第4期的治療 第4期的患者,有遠端器官轉移: (1). 若是癌細胞含有荷爾蒙受體,則可以考慮給予抗雌激素治療,若是停經後的婦女可以考慮芳香酶抑制劑或是抗雌激素,Tamoxifen治療,停經前婦女則可以考慮卵巢抑制劑及芳香酶抑制劑,或給予Tamoxifen治療。 (2). 若癌症不含有雌激素受體: 1. HER2/neu陽性,則給予trastuzumab,合併或不合併化學治療。 2. HER2/neu為陰性,則給予化學治療。 我們的意見 乳癌的發生率,在女性癌病中成長最快。台灣男女一共的癌症發生率,在2001~2005年,已從每年61,806人成長到68,907人,年平均成長為5.5%。成長最快的前三名,乳癌居首,其次分別是大腸癌與肺癌。乳癌的年平均成長率為12.1%,是其他癌症的兩倍以上。今年在政府降低乳癌篩檢年齡,從原來的50歲開始,下降到40歲後,在可見的往後幾年,乳癌的發生率還會增加。比例上,原位癌和早期癌應會比侵犯癌多,而且這種距離應該越拉越大。 乳癌篩檢的方法,雖然已有一定程度的認識,唯到目前為止,仍未完全一致。篩檢的年齡,美國癌症學會在2009年11月,重申2002年版本,從20歲開始,便應學習自我檢查;40歲開始,每年作乳房X光攝影檢查一次;50歲以後,每2年一次;75歲以後,則個別斟酌。台灣在今年底也才跟上去,降低篩檢的年齡為40歲。乳房的自我檢查,是一種訓練也是自我的警覺,是一種照顧自己的好方法;乳房的檢查,雖然在40歲以前較常用,其實也都適合所有的年齡層,尤其在協助,進一步的篩檢步驟上,有它的優點,應予教育及宣導。對乳房組織密集的人,X光攝影透視力較佳,有優良的診斷價值;已有硬塊的人,超音波尤有辨識能力。目前,美國癌症醫學會則建議用乳房攝影做篩檢。大多的文章則更贊成乳房攝影合併超音波的檢查,可以提高確診率到85%,以避免過多的病理細胞和切片檢查。核磁共振的診斷,據說又勝一籌,唯未達共識。至于乳癌的診斷,一定要切片,就是病理組織的檢查。乳癌的治療,雖然有一些規範,很顯然地,應該有一些個別的考慮。當您找到一位您很相信的醫生,跟您的醫生討論您的想法,醫生應該在治療的原則內,同時考慮到病人的心理因素,並在一個好的治療團隊協助下,尋找一個最好的方法。 乳房篩檢新知 乳房篩檢有兩個版本,分列如下: 美國預防服務中心獲得乳癌聯盟、乳癌行動組織與國家婦女健康網的支持,更新了2002年的舊版本,2009年11月又有新的建議:
美國癌症學會的乳癌篩檢建議:
我們的意見 我們贊成美國癌症醫學會和乳癌專家們的建議,乳癌和其他可以篩檢的癌症一樣。能夠有篩檢的方法,便可以有更多的機會,找出有問題或者早期的癌症。這類預防的方法,應予宣導和鼓勵,可減少乳癌的發生與死亡率。 名詞中英對照 非侵犯性乳癌 noninvasive breast cancer 侵犯性乳癌 invasive breast cancer 葉狀原位癌 lobular carcinoma in situ, LCIS 乳管原位癌 ductal carcinoma in situ, DCIS 紅斑性狼瘡 systemic lupus erythematosus, SLE 哨兵淋巴結 sentinel lymph node 單株抗體 monoclonal antibody 荷爾蒙受體 hormone receptor 放射線治療 radiation therapy 小紅莓 adriamycin 紫杉醇 Taxol 芳香酶抑制劑 aromatase inhibitor 美國預防服務中心 US Preventive Services Task Force, USPSTF 美國癌症學會 American Cancer Society, ACS 乳房X光攝影 mammography 乳房自我檢查 breast self-examination 臨床乳房檢查 clinical breast examination 參考資料 1.NCCN Clinical practice guidelines in oncology: Breast Cancer. V.1.2007. 2.Vogel VG et al. New breast cancer screening guidelines opposed by societies. Ann Intern Med. 2009;151:716-726. Abstract. 3.Li CI et al. Adjuvant hormonal therapy for breast cancer may affect contralateral breast cancer risk. Cancer Res. Aug 25, 2009. Abstract. 4.Calonge N. Nelson HD. Kerlikowske K. USPSTF issues new breast cancer screening guidelines. Ann Intern Med. 2009;151:716-726, 727-737, 750-752. 5.Vogel VG. Farley MS. Petitti DB. Lehman C. Sebelius K. Lee CH. New breast cancer screening guidelines opposed by societies. Ann Intern Med. 2009;151:716-726, 727-737, 750-752.
0 評論
發表回覆。 |
Copyright © 2018 財團法人中華民國婦癌基金會 All Rights Reserved
會 址:10487臺北市復興北路 178 號 4 樓之 6
聯絡地址:11217臺北市北投區石牌路二段201號中正樓7樓