|
編輯組
吳香達 醫師整理 子宮頸疫苗與抹片,分別是在預防和發現子宮頸的癌前病變。疫苗是減少病毒感染所引發的癌前病變;抹片則是找出癌前病變。有了癌前病變,惡化到達了一定程度,便需切片。切片是在找出癌症,有了組織的依據,才能著手治療。 (一)子宮頸疫苗 上市的子宮頸癌預防疫苗,簡稱子宮頸疫苗,共有兩種:Gardasil和Cervarix。Gardasil,適用於9-26歲女性,由Merck&Co. Inc研發,可預防4種病毒感染,HPV6、11、16&18;Cervarix,適用於10-45歲女性,由GlaxoSmithKline研發,可預防2種病毒感染,HPV16與18。 使用準則、方法及副作用 準則 美國癌症醫學會於2007年1月25日的聯合聲明並廣被應用的準則。重點有二: (1) 11-12歲少女應例行注射人類乳突病毒疫苗;有漏打疫苗的13-18歲青少女應補行注射;年紀輕點,9歲少女也可以注射;19-26歲的女人,由於證據不足,無法建議注射;有很多性伴侶的女人,疫苗的效果有限。注射疫苗前,無須做人類乳突病毒測試。 (2) 注射和無注射的女人,都應該定期做抹片。 用法 Gardasil,分六個月肌肉注射三劑。接種時程是0,1,6個月。第一劑的注射日期自己選擇;第二劑是在第一劑後的兩個月內;第三劑是在第一劑的六個月內。注射部位,最好是上臂或上臀。疫苗每一劑的注射劑量是0.5毫升(c.c.)。每劑含HPV-6,11,16,&18的重組主要蛋白(L1),分別是20,40,40及20微克(mcg)。Cervarix則每劑含HPV-16,18,用法雷同。這種疫苗未含有病毒的DNA,因此,不會感染細胞或複製。它能誘發免疫系統產生病毒抗體來防止感染。大約在注射第三劑一個月內,99.5-100% 便會產生抗體。臨床觀察,三劑疫苗最好是在六個月內完成。第二針注射時間,應在第一針後最少一個月以上,而第三針則在第二針後最少三個月以上。注射疫苗的針頭有23及25號針頭兩種,都是一吋長;針筒則是單次使用,0.5c.c.。疫苗應放在2-8℃冰箱內。一旦移放在室溫(<25℃),則應在3天內使用。 副作用 Gardasil和Cervarix疫苗,除了注射部位有輕度皮疹以及紅腫之外,全身性的反應很少。唯極少數對疫苗所含物質有過敏的人,不宜注射。美國疫苗副作用通報系統(VAERS),在2011年10月24日刊登了Gardasil疫苗報導,到2011年9月15日為止,美國已有40百萬人接種。注射後發生副作用的報告,共有20,096起,女性19,075位,男性569位:92%不嚴重;8%非常嚴重。嚴重個案,可能與疫苗注射有關,唯未能證實。已有71位死亡,也都未能確認是由疫苗所引發。唯注射後發生昏厥人數,比其他疫苗多。因昏厥而跌倒並發生骨折與腦出血,尤須注意。 最新進展 美國婦產科年度(2010)會議指出,Cervarix在接種7年後,所產生的抗體仍比一般感染病毒後所產生的抗體數值,高出數倍以上,並預估疫苗防止HPV16&18感染將可達20年。 2011年,美國食品藥物管理局核准新的第二代檢測HPV試劑,CobasR4800 HPV,除了能夠測出10餘種高危險HPV感染之外,更能測出HPV16+18的存在。另外,還有一種試劑,Cervista,僅測出HPV16+18,因此,較適用在,已有HPV感染的癌前病變。原因是,有HPV16感染,往後罹患癌前病變的機率達31.5%,可提醒病人和醫生的注意。新的資料指出,由這兩種高危險病毒,HPV16+18,感染產生CIN2的年輕婦女,後來追蹤結果,都自然消退,子宮頸細胞恢復正常。2012年的新建議,合併抹片和HPV檢查,都呈陰性時,可延長篩檢的間隔時間為五年;HPV呈陽性時,因此,應做HPV16和HPV18的鑑定。 (二)抹片新知 抹片,現今仍然是一個最有效預防子宮頸癌的方法。 美國與台灣,自從抹片篩檢普及率提升後,子宮頸癌的死亡率已大幅下降。美國疾病預防中心於2012年更新2003年的子宮頸癌篩檢建議,大部分內容與美國癌症學會、美國陰道鏡與子宮頸病理學會、美國臨床病理學會相似。 美國疾病預防中心的建議
美國癌症學會也於2012年更新了2002年的舊建議,與美國陰道鏡與子宮頸病理學會、美國臨床病理學會聯合討論後,提出新意見,內容涵蓋篩檢適合年齡、追蹤期處理、人類乳突病毒檢測的可行性、接種子宮頸疫苗後的篩檢策略。 美國癌症學會的建議
美國陰道鏡與子宮頸病理學會的建議
病人的抹片呈陰性,但HPV呈陽性,接下來,可考慮2種選項:
(三)癌前病變 抹片發現有了異常細胞,不論是鱗狀上皮或腺體細胞,而須要做陰道鏡辨別的時候,很可能就得做切片。切片後,將拿到的組織,送去給病理醫師看,發現有子宮頸上皮細胞內病變(cervical intraepithelial neoplasia, CIN),就是有癌前病變。一般有輕,中及重度3個等級之分,依次表達而成,CIN-1,CIN-2及CIN-3。 癌前病變,是指子宮頸的細胞,已經有了不正常的變化,雖然目前還不是癌細胞,但是卻有可能正朝著癌細胞變化的方向走。子宮頸癌有一個特性,就是從細胞異常演變成癌症的過程,時間特別長,因此,只要能在細胞變成癌症之前的任一個階段,停止細胞的進一步發展,便可以阻斷子宮頸癌的發生,是減少子宮頸癌的發生率最有效的方法。 (1) CIN 1/2 確定的話,可以每6個月再做1次抹片,和陰道鏡檢查。 (2) CIN 2/3 建議將不正常部位拿走,就是切除。不一定需要是圓錐狀的切除。 (3) 原是HSIL,切片卻是CIN-1或更輕,會有這種情形,是比較少見。遇到這種情形,有兩種作法:
我們的意見 癌症就像是一個謎團,一直解不了。不同部位的癌症,總是把這個部位與日常生活連串起來,希望揭開謎底。子宮頸癌、性交和病毒便這樣被引出來。性生活和子宮頸癌的關係可以確認,但不能劃上等號。受了病毒感染的子宮頸細胞發生了變化,原來不存在的病毒抗原便出現,因為這個啟發,疫苗便由此而生。子宮頸疫苗帶來了新的希望,大家都希望早日與子宮頸癌斷絕來往。子宮頸癌與其它癌症不完全一樣,比較特別的地方是,很容易可以了解子宮頸癌的階段性轉變。從收集子宮頸上皮和脫落下來的細胞,所做成的抹片,我們便能夠提早發現子宮頸細胞的癌前病變,因此,能夠讓它不再往子宮頸癌的方向走。推廣抹片篩檢成功,子宮頸癌的發生率在台灣已經明顯下降,100年的篩檢人數達215萬人,在4癌篩檢中,成績最佳。98年的發生率為11.9(每10萬人),發生數為1,797人,在女性10大癌症發生率中,排名第6;100年的死亡率為4.1(每10萬人),死亡數為681人,在女性10大癌症死亡率中,排名第7。疫苗發展至今,注射疫苗所產生的抗體,確認預防HPV16+18感染效果已有8年以上。目前,一般咸認,在性行為之前,注射這種疫苗,效果最好。新近問市的病毒HPV試劑,又能確認HPV16+18的感染,更讓有這類感染的婦女提高警覺,是可喜的進步。畢竟,70%以上的子宮頸癌會出現這兩種病毒的感染,尤其是HPV16病變。至於癌前病變,病毒感染就沒有這麼高,介於30%-50%之間。這個數據說明,癌前病變和子宮頸癌在沒有病毒感染,也會發生,因此,定期抹片不能少,抹片是發現癌前病變,而且是最容易推行的方法。我們建議,有性生活的婦女,5年內應做第一次抹片,以後年度篩檢,連續三次為陰性,可將篩檢間隔拉開,改為三年一次。性生活頻繁並有高危險病毒感染,如HPV16+18呈陽性的健康婦女,雖有癌前病變及CIN2,多半仍能自癒,不必害怕。CIN2以上,則應進一步處理,自不在話下。 名詞中英對照 迷走神經性暈厥 vasovagal syncope 美國疫苗副作用通報系統 US Vaccine Adverse Event Reporting System, VAERS 生殖器官疣 genital warts 人體免疫缺損病毒 human immunodeficiency virus, HIV 子宮頸上皮細胞內輕度癌前病變 cervical intraepithelial neoplasia 1, CIN1 子宮頸上皮細胞內中度癌前病變 cervical intraepithelial neoplasia 2, CIN2 子宮頸上皮細胞內重度癌前病變 cervical intraepithelial neoplasia 3, CIN3 輕度細胞病灶 low-grade squamous intraepithelial lesions, LSILs 重度細胞病灶 high-grade squamous intraepithelial lesions, HSILs 異常鱗狀細胞意義未悉 atypical squamous cells of undetermined significance, ASCUS 美國癌症學會 American Cancer Society, ACS 美國陰道鏡與子宮頸病理學會 American Society for Colposcopy and Cervical Pathology, ASCCP 人類乳突病毒檢測 human papillomavirus test 參考資料
資料更新日期 1. 2011 11 04 2. 2012 04 30 3. 2012 10 01
0 評論
編輯組
吳香達 醫師整理 一提到脂肪,馬上便會想到肚裡的油,想到體重;一提到膽固醇,便會想到高血壓等心血管疾病。 (1)脂肪 脂肪和肥胖,是同義字。身體多出來的東西,當然就會有臃腫與過重的嫌疑。其實,脂肪是一堆化合物,一般溶於有機溶劑而不溶於水;化學上,則含三酸甘油、甘油和幾種脂肪酸。由甘油三個化學鍊與一個脂肪酸結合形成一個脂肪分子,便成為三酸甘油。 在室溫裡,因為化學結構和成分的不同而有固態和液態的存在。文字表達上,因此,有油、血脂和脂肪:呈液態的稱作油;呈固態稱脂肪;在生物化學和醫學上,這個時候的脂肪稱血脂。 脂肪一如碳水化合物,含最基本的碳、氫和氧。唯在分子和比例上,都比碳水化合物大,很不同。脂肪每克可提供9大卡熱量,是碳水化合物或蛋白質的兩倍。人體在消耗完碳水化合物之後,便會開始燃燒體內儲存的脂肪產生熱量,額外的脂肪則會儲存起來。脂肪不但提供精力,還可協助吸收維他命A、D、E和K。人要活下去,非有脂肪不可。 必需的脂肪酸 脂肪中,可以合成的脂肪酸,除了提供燃料的功能外,還有另外一個重要角色,是細胞活下去的必需品,可是人體無法合成,卻沒它不可,它便是日常必需的脂肪酸。重要的包括甲型亞麻酸(ALA-alpha linolenic acid, omega-3的一種)和亞麻酸(LA-linolenic acid, omega-6的一種)兩類多元不飽和脂肪酸。發現之初,在1923年,被稱為維他命F。及後研究,它更應屬脂肪一類。這兩種必需的脂肪酸比例維持平衡,例如1:1,是健康必需的條件。 食物裡的脂肪大部分為脂肪和脂肪酸兩類。脂肪酸又分別分為不飽和脂肪酸、飽和脂肪酸和必需的脂肪酸。飽和脂肪酸,大多來自於動物食物,如豬油,牛油,全脂牛奶,奶油,蛋,紅肉,巧克力和乳製品等,在常溫下呈固態,又稱為固態脂肪。紅肉包括豬、牛的飽和脂肪酸含量較高,家禽與魚肉類含量較低。動物性的飽和脂肪酸含膽固醇。有幾種特定熱帶植物油也富含飽和脂肪酸,如椰子油,棕櫚油和可可油等。飽和脂肪酸在高溫下不易變質,是適合高溫烹調的油脂。 不飽和脂肪酸,大多來自於植物,少部分來自海鮮。富含植物有酪梨,堅果,橄欖油,花生油和芥花油等。這類脂肪酸的分子排列較疏,呈液態狀,因不含膽固醇被認為是較健康的脂肪。不飽和脂肪酸又分為多元不飽和脂肪酸與單元不飽和脂肪酸。其中單元不飽和脂肪酸特別健康,原因在於它的分子結構能降低壞的膽固醇,讓好的膽固醇持續在較高的指數。烹調用油如蔬菜籽油,芥花油,橄欖油和花生油等含有豐富單元不飽和脂肪。雖然這類植物脂肪並不直接影響心血管健康,攝取超過標準,體重也會增加,間接增加心臟疾病風險。 人體可以自行合成飽和或單元不飽和脂肪酸,但無法合成多元不飽和脂肪酸。然而多元不飽和脂肪酸參與體內的代謝功能,是人體必需的脂肪酸,因此食物成為主要的來源。其中,Omega-3與Omega-6都是屬於此類的脂肪酸。Omega-3包含有DHA,EPA和亞麻酸(ALA)。食物經過消化吸收,人體又能將熱能來源之一,ALA,轉變成EPA和DHA,唯產量有限。植物性食物中,如有葉的青菜、核桃等所含的omega-3有ALA,由於缺少EPA和DHA,因此,僅能從動物裡獲取,其中尤以魚類、貝殼類和藻類,含量最多。EPA與DHA除能降低血中三酸甘油外,還有抗發炎,可能會抑制大腸癌細胞的生長,減少復發。Omega-6富含食物有玉米,葵花籽,黃豆等。研究顯示,Omega-3,能促進胎兒及孩童生長時期大腦及神經穩定發展;能保護心臟,避免心室心律不整及致命心臟病發作;也能保護大腦對抗高果糖造成的傷害。因此建議攝取脂肪,多元不飽和脂肪酸應為重點。單元與多元不飽和脂肪酸比例,以每日所需熱能,卡路里計,分別約佔每日所需卡路里的14%與7%。 研究已證實,飽和脂肪比飲食所含的膽固醇更糟,更容易引起血液中的高膽固醇,飲食尤應注意。舉例說,每天2000卡的熱量,飽和脂肪不宜超過7%,相當16克飽和脂肪不到;紅肉每日3盎司,不超過6盎司是安全的。 (2)膽固醇 膽固醇來自於肝臟及飲食。肝臟生產80%人體需要的膽固醇,約為每天產生800至1500毫克,飲食則補足剩下的20%。來自肝臟的膽固醇,大部份被轉換成膽鹽,藉以輔助消化油脂;剩餘約25%則運用在身體其他部分。因此,若肝臟產生的膽固醇數量足夠人體需要,來自飲食中的膽固醇,則成為過剩物質存在體內。此外,基因也會對肝臟生產的膽固醇造成影響;有些人的肝臟天生會製造過剩的膽固醇,若再加上高膽固醇的飲食,更易導致心血管疾病。 從飲食中攝取過高的膽固醇,會增加心血管疾病的風險,是不爭的事實。唯導致心血管疾病還有其他的導因,如高血壓、抽菸、糖尿病等。膽固醇對於消化、賀爾蒙的產生、維生素D的合成及細胞膜的修護,腦部的運作和記憶甚至睡眠等,都主導著重要關鍵,因此,也不能過低。 過剩的膽固醇,在血液循環裡,會沿血管壁,凝聚成粥狀物,血管的管腔因而變小,血壓勢必升高。較大塊的粥狀物所形成的板狀塊還會分解、脫落,並沿血管到重要器官,到了心臟和腦部便會引起心肌梗塞或腦中風。 肝細胞會吸收食物中的飽和脂肪,製造出身體需要的膽固醇數量,並負責將飲食攝取來的脂肪,轉換成能夠貯存在肝臟成為燃料的脂質。同時也維持膽固醇達到人體需要之標準。 根據美國國家膽固醇教育計劃,理想的膽固醇標準為如下: ˙總膽固醇少於200mg/dL最佳;200-239mg/dL需警戒;超過240mg/dL則太高。 ˙低密度膽固醇少於200mg/dL。 ˙高密度膽固醇保持高於40mg/dL。 總膽固醇,是指低密度膽固醇脂蛋白、高密度膽固醇脂蛋白、極低密度膽固醇脂蛋白和中密度膽固醇脂蛋白的總合。 高密度膽固醇的指數、低密度膽固醇及三酸肝油脂的指數報告,都是以每一公升的血液中,所含有毫克(mg/dl)為單位,唯一不同處,在於三酸肝油脂所檢測出來的指數,必須要再除以五;因此,高密度膽固醇指數加上低密度膽固醇指數,再加上三酸甘油脂指數,除以五的總和,就是總膽固醇的指數。在健康的評估上,則以總膽固醇和高密度膽固醇計算,以後者除以前者所得的指數,來研評血管硬化的風險,高指數,高風險。指數在2至3,低於4,便很理想。另外一種算法是高密度佔總膽固醇24%以上則理想,低於10%則太低。 高密度膽固醇,被稱為是好的膽固醇,它能將血管壁上,壞膽固醇形成的粥狀物去除,再透過肝臟分泌的膽汁將粥狀物代謝出去。但如果經常抽菸、體重過重,部分器官功能喪失,及罹患第二型的糖尿病,則會降低高密度膽固醇的指數。 常聽到的三酸甘油脂,則是極低密度膽固醇,約佔膽固醇的20%。與澱粉類和碳水化合物的消耗成正比。高指數的三酸肝油脂,直接會導致動脈硬化的說法,一直有爭議,未被證實;但三酸肝油脂偏高常伴隨肥胖、偏高的低密度膽固醇、頑固型糖尿病等疾病。 我們的意見 仔細唸了許多報導,寫出來的,確實也不少,看起來蠻複雜。深一層想,其實很簡單,身體健康便是最好的答案。文字表達出來的結果,卻都在告訴我們,人體多麼地奇妙。 日常的飲食,需看每一個人熱量、卡路里的需要,應該有不同的成份,不離譜便接近均衡。身體需要作息包括運動和營養,身體裡的器官和細胞也一樣。均衡的飲食,規律的作息和運動,便是健康的基礎。 蔬菜水果、植物油等,都含有不飽和脂肪酸,是健康的脂肪,已經很好。再添一些,剛好不過多的澱粉,和一點瘦肉更好,能再添一些魚,便湊完美。必需的脂肪酸重要,但是也不能過量,因為,血液稀釋的結果,對有血液問題,或是正在用抗凝血劑的病人,可能有增加出血的危險,也要謹慎。 脂肪和膽固醇,文字看起來很像,其實不一樣。奇妙的是,它們會有交叉,譬如,健康的脂肪,尤其是單元的不飽和脂肪酸,能降低血液中的低密度膽固醇並提升高密度膽固醇的指數,讓我們健康的日子更久。這篇報導當然要一看再看,自己也可以大略算一下,每天的需要熱量,自然會吃的更健康。 名詞中英對照 飽和脂肪酸saturated fatty acids 不飽和脂肪酸unsaturated fatty acids 多元不飽和脂肪酸polyunsaturated fatty acid 單元不飽和脂肪酸monosaturated fatty acid 必需的脂肪酸essential fatty acids 三酸甘油脂 triglycerides 膽固醇cholesterol 二十二碳六烯酸docosahexaenoic acid, DHA 二十碳五烯酸eicosapentaenoic Acid, EPA 甲型亞麻酸alpha linolenic acid, ALA 亞麻酸linolenic acid, LA 低密度膽固醇 LDL cholesterol 高密度膽固醇 HDL cholesterol 中密度膽固醇 IDL cholesterol 極低密度膽固醇 VLDL cholesterol 參考資料
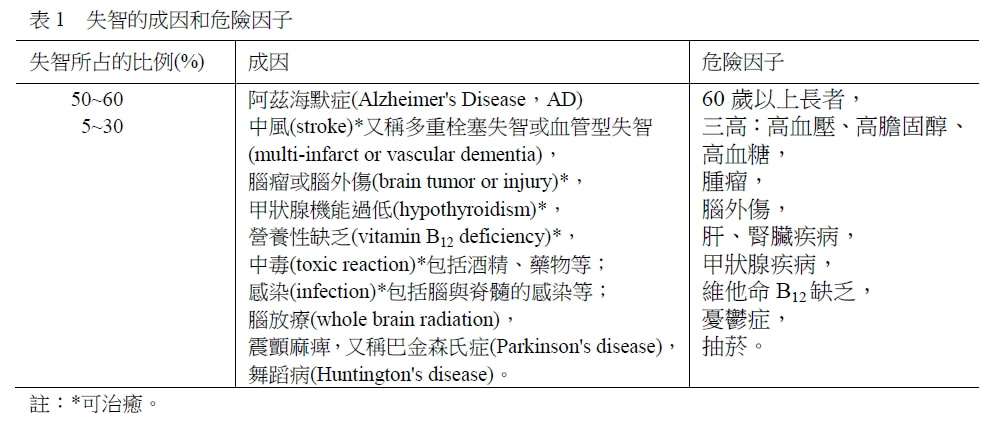
資料更新日期 2012 10 01 編輯組 王培寧 醫師審閱 阿茲海默症是最常見的一種失智症。失智症人口逐漸增加,特別是在年長族群,增幅更為明顯。世界衛生組織指出,2010年全球阿茲海默症已超過3500萬人,未來將以每20年倍增的速度成長。到了2030年,將達到6570萬人。美國目前大約有540萬阿茲海默症病人。 台灣在民國98年(2009),65歲以上的人口為2,457,648人,佔總人口的10.63%;失智老人約12萬人,佔老人人口的4.8%。目前失智症增加已有16-18萬名,每年平均增加1萬人以上。類推到了民國125年,倍增達到30萬人;民國145年,達到62萬人。屆時每100位青壯年人必須照顧75位老人,社會負擔沉重。 失智的成因(表1) 老化可能會偶爾忘記事情,但事後會回想起來。但失智是一種症候群,對說過的話、做過的事,完全忘記。兩者混淆,會延誤了失智的診斷與治療的先機。可能的話,早期介入失智治療,病人認知能力的退化速度便能延緩,可以減輕家屬照顧和社會的壓力。 智力逐漸降低,原來是大腦組織的改變或者說是損傷造成的,其中尤以阿茲海默症最常見。其次便是中風所引起的血管性失智,還有巴金森氏症等。較少見的,大約只有10%,是由腫瘤、外傷以及甲狀腺機能過低所引起,這部份,適切的治療,有時能夠治癒。 大腦細胞,因為後天性的部份損傷而造成失智,原因有50多種,常見的是阿茲海默症,它是一種腦細胞慢性的損傷,因此無法治癒。腦瘤病人在全腦放療之後,會引起腦部的化學改變,神經傳導上發生了問題,也會引起失智。粗估每200,000人在腦部放療後1年,近一半的人會有失智的問題。 阿茲海默症
失智中最常見的便是阿茲海默症,因此,特別介紹。它是60歲長者的病,占失智中的60%。1907年由阿茲海默氏醫生提出,是記憶、認知與行為上連串的失常,是腦神經退化的結果,病因到目前仍是一個謎。高年齡、低教育以及家庭遺傳都是危險因子。在阿茲海默氏症的家庭調查,5%有家族遺傳史。受教育的人,患病率遠較未受教育者來的低,唯一旦開始,進展則比較快速,原因不明。如果有遺傳傾向,失智在50-60歲發生,則屬早發性失智,比較罕見,大約有10%是屬於早發性失智。有些晚發性的病人帶有危險遺傳基因,脂蛋白(apolipoprotein E, ApoE4)和α2-巨球蛋白(alpha 2-macroglobulin,A2M),這些基因會增加患病機率,但不代表一定會發病。類澱粉蛋白(amyloid)是一種蛋白質,在身體內自然產生。但人老化後,類澱粉蛋白因為過剩,遂以乙型類澱粉蛋白(beta amyloid)的形式出現,在腦部沉澱,形成不能溶解的斑塊,傷害腦細胞。研究發現,腦中類澱粉蛋白累積量較多的人,脂蛋白E4也提高,阿茲海默症的發病率便偏高。 阿茲海默症的先兆症狀和診斷 先兆 由於阿茲海默症發病的地方,多集中在大腦皮質及海馬回。大腦皮質負責語言、記憶與思考;海馬回掌管記憶和空間感。發病初期,由於這部分的細胞,又稱神經元,死亡,細胞間的傳遞消失,引起記憶衰退,越近的事越容易遺忘,平常熟悉的方向感也會喪失,言語表達出現問題,且喪失對工作的衝勁。隨著病情發展,語無倫次、智能退化、幻想、急躁等精神症狀便陸續出現,逐漸不能適應社會。 阿茲海默症協會國際會議在2011年指出2項容易被忽視的先兆:跌倒和視網膜血管。研究發現,跌倒率,在未有類澱粉蛋白沉積,約為30%,與一般大眾相似;臨床前的阿茲海默症病人,已有類澱粉沉積,跌倒率為66%。阿茲海默症相關病理發生在腦部,也會影響到眼部,由於眼部掃描影像比大腦影像更容易取得,可發現視網膜血管動靜脈比值較高,靜脈則細小,可能已有臨床前的阿茲海默症。 診斷 阿茲海默症的診斷不易。一般先檢查病史、再進行神經檢查、簡易智能狀態測驗(MMSE)。基本檢查則有神經心理測試、血液常規、肝腎功能、維他命B12濃度、甲狀腺功能、梅毒血清檢查及腦部電腦斷層或磁振造影等。 神經學期刊,2011年6月報導,輕度認知障礙的病人,腦脊液中濃縮的水溶性類澱粉蛋白前驅蛋白β(sAPP-β),一種新型的生物標記,可成為阿茲海默症初期病症的特定指標。預測未來可能會發展成為阿茲海默的潛在病人。在臨床上,可能比類澱粉蛋白更優越。2012年4月更指出,經靜脈注射放射追蹤劑,18F-Florbetaben,利用核醫檢查(PET),可鑑定大腦皮質乙型類澱粉蛋白的沉澱,能鑑別失智診斷,正確預測阿茲海默。準確度在影像有沉澱,77%;沒沉澱,94%。 阿茲海默症的發展階段 阿茲海默症不是即刻轉變成健忘的疾病,而是持續多年的記憶被侵蝕,生活能力減低,認知功能的逐步衰退。由於神經細胞死亡,腦細胞逐漸萎縮消失的結果,腦裡面,含有腦脊髓液的腦室就會變大。這種情形,影響了腦細胞之間的互動、記憶、講話以及智力的衰退。這個過程,會逐漸惡化,要到記不得和認不得的情況,則每個人的長短不一,有些很慢,甚至20年。一般平均的存活時間,從診斷到死亡,3-9年不等。典型的阿茲海默症,發展階段分為:輕度,中度與重度。 1. 輕度認知障礙 超過65歲,有一半的人都會有一些健忘。當記憶流失與心智功能問題變的越來越頻繁與規律,但還未嚴重到干擾日常生活,被稱作輕度認知障礙。有部分病人,不再惡化;另一些人,則在多年後,甚至10年以後,才進一步惡化成阿茲海默症。 2. 輕度阿茲海默症 大部分發生在65歲以後。在第一次病徵出現之前,可多達10年以上,大腦其實可能已有了變化。當粥狀物在大腦中形成,大腦組織被損壞,工作效率變低。輕度阿茲海默症,通常是記憶不良。忘記車鑰匙或無法記住人名或事情。有些病人會用自創的字去取代忘記的東西。疾病不斷發展,病徵愈來愈明顯:病人會重複發問;在熟悉的地區迷路;忘記讀過或聽過的事。 3. 中度阿茲海默症 中度阿茲海默症的病人,開始無法辨識家庭成員與朋友。一個有阿茲海默的女性,可能會誤認她的侄女是她的女兒,或她的丈夫是她的爸爸;可能無法記住地址或電話號碼,會忘記日期,或是關於她的過去。飲食或如廁,都會隨著病情發展而越來越困難。病人也會有失眠的問題,早上猛打瞌睡,晚上難以入眠。如果病情惡化,他們會在白天花很多時間睡覺。病人甚至會有幻覺,偏執,指控別人說謊、作弊或偷竊;不斷搓手或將紙撕成碎片;多怒且有暴力。 4. 重度阿茲海默症 重度阿茲海默症的病人,幾乎無法與週遭的人互動。他們失去走路、說話及自我照顧的能力。阿茲海默症最後階段,病人無法在沒有扶持下坐著或無法把頭抬起來,無法控制大小便,因為吞嚥困難,所以有吃或拒絕吃的問題。阿茲海默病人的病情個別發展速度不同,但很少病人因此病而死亡。併發症如跌倒或呼吸道感染,才是典型的死因。 阿茲海默症的預防和治療 預防 阿茲海默症與其他慢性疾病一樣,講求預防。目前研究人員還不能確切地了解它的病因,更無有效預防的方法。唯近年來,也有令人鼓舞的進展。既然是慢性疾病,在腦皮質與海馬回萎縮發病之前,應該有一段不短的時間,讓我們有機會減緩它的發生。新近發現,除了腦力持續震盪之外,營養均衡和持續運動也是預防各種慢性疾病的原則。多吃不飽和脂肪酸,像橄欖油:一般量的魚、青菜、水果、五榖和乳製品像是乳酪以及少量的肉類等,可預防發生也可減低死亡率。 2007年,第56屆美國腦神經醫學會在波士頓召開,加州柏克萊大學Tad Haight博士發現,長期生活(30年以上)在二手菸環境下的65歲長者,尤其合併有主動脈疾病(異常超音波,無臨床症狀),得失智的機率是一般長者的2.5倍;單獨與二手菸長期生活在一起的,得失智的機率也提高30%。它發生的原因未明,可能是二手菸裡有些物質影響類澱粉蛋白的形成。 治療 阿茲海默症缺乏根治良方,也無法恢復腦神經細胞的損傷。一些藥物,在早期,比較有用,可以維持心智,減緩病情的惡化,讓病人打理自己的時間長久些。合併早期的憂鬱症,處理上,藥物也多半有效。晚期的焦急及暴力,以至於吞嚥都出現問題的時候,則只有仰賴家人的愛心,醫師和醫院以及安寧等的專業處理了。 1. 兩種治療認知藥物 美國食品藥物管理局通過兩類治療認知藥物,如cholinesterase inhibitors和memantine,都能影響神經細胞之間的傳遞物質,讓細胞互通。一半以上的病人,可以暫時維持記憶、治療失智。一般有效可達6-12個月。 2. 荷爾蒙 乳癌存活者,用tamoxifen與exemestane的人,女性荷爾蒙下降,日常記憶認知差很多,情緒控制也很低。 3. 抗壞死細胞素 腦細胞在發炎前,有過多的壞死細胞素,造成類澱粉斑。因此過去用在抗關節炎的抗壞死細胞素,etanercept,可能會改善,緩慢失智症狀。研究數據不多,仍需進一步探討。 4. 鼻腔用胰島素 阿茲海默症腦脊髓液中的胰島素會隨著疾病嚴重程度而降低,胰島素之阻抗性增加,因此,重建大腦正常的胰島素功能,能產生良好的影響。今年有臨床試驗顯示,由鼻腔給予胰島素,胰島素則會跟隨細胞外路徑,繞過腦血管間的障礙,到達大腦,是有效的方法。患有輕度認知障礙及阿茲海默症病人,都能在短時間快速改善記憶。 5. 銀杏 能穩定阿茲海默症的症狀、改善記憶及行為的效果。 我們的意見 阿茲海默症是一種『遺忘』的疾病,好發在60歲以上的長者,患者失去了記憶和生活能力,進而阻斷了人際關係。此病雖不致命,但死亡率仍高,這是因為病人會因肺炎、感染或走失、跌倒等意外,間接危害生命。高齡化社會,病人數正快速增加,衍生出的治療與照護負擔,應該正視。 目前,阿茲海默沒有簡便的診斷方法。通常由住在一起的人的述說,便可了然。一些智力測驗,會有些幫忙;影像檢查也只可進一步看腦部還有沒有其他的問題,像是中風或腦瘤。新近利用放射追蹤劑,透視大腦皮質乙型類澱粉沉澱,以預估診斷,提前防患,像有進展。阿茲海默症由於腦細胞損害死亡,腦部組織相形之下,逐漸萎縮,相反地,與脊椎液相通的腦室卻逐漸膨大,形成惡性循環。臨床上,惡化快慢不一,數年至拾幾年都很普遍。 目前的治療方式,效果有限,但若能及早發現,及早治療,或許能延緩病情。一些讓記憶、學習以及認知等維持久一點的藥物都可以使用,其實,最重要的,還是陪伴。照顧阿茲海默症病人已經不容易,學會與這類病人相處更加困難。在已有先兆的病人和早期的病人,日常一些小的提醒,例如記本子、貼紙條和及時的叮嚀,對這些病人都很有幫忙。這些類似正面的導向和鼓勵,當可延緩病情的惡化,長期相處也會輕鬆一點。 這類病人走路慢會心急,容易跌倒。因此,要陪著走或牽著慢慢走。走路是很好的運動、澆花、除草也都可以重覆。總之,做一些病人能夠做的運動,既可維持肌肉的力量,也能讓病人過比較平靜的生活,照顧起來,不會這麼吃力。 長期接力戰一旦開始,在病人無法判斷之前,一般在輕度階段,有一段其實不太短的時間,約3-5年,便應該正視往後的問題,誠實跟病人溝通。有事先的安排,包括一切病人想做的事情以及往後照顧病人的細則,甚至照顧病人的人,都應該有一定的安排:關心和尊重會有比較好的結果。 名詞中英對照 失智 dementia 阿茲海默症 Alzheimer's Disease, AD 斑塊沉澱 senile plaque 脂蛋白 apolipoprotein E, ApoE4 大腦皮質 cerebral cortex 海馬回 hippocampus 臨床癌症學會 American Society of Clinical Oncology 壞死細胞素 tumor necrosis factor 動靜脈比 arteriolar-venular ratio, AVR 乙型類澱粉蛋白 beta-amyloid 輕度認知障礙 mild cognitive impairment, MCI 可溶性澱粉樣蛋白前驅蛋白β soluble amyloid precursor proteinβ, sAPP-β 鼻腔用胰島素 intranasal insulin 後扣帶回皮質 posterior cingulate cortex 腦室 brain ventricle 參考資料 1.台灣內政部社會司2009年 2.Martin LJ et al. New Alzheimer’s Guidelines stress early diagnosis. Alzheimer’s Disease Health Center. April 19, 2011. 3.Richard R. New breakthrough in Alzheimer’s detection. American Academy of Neurology. April 23, 2012. 資料更新日期 1. 2011 11 25 2. 2012 04 23 3. 2012 10 01 編輯組
吳香達 醫師整理 美國止痛藥學會的調查指出,止痛藥只能幫助58%的慢性疼痛病人。常見的慢性疼痛為頭痛、關節痛、下背痛,其他還包括肌腱炎、鼻竇痛、腕隧道症候群、肩膀痛、骨盆痛與頸痛等。疼痛長達6個月以上,就是慢性疼痛。這種疼痛訊號,會停留在神經系統的時間,長短不一,會是數月,甚至數年,讓病人的身心皆受影響。儘管經過數十年的研究,慢性疼痛,原因複雜,知道不多,仍難以有效治療。 疼痛的起因 美國奧勒岡衛生科學大學副教授Roger Chou醫師指出,疼痛的起因,有的有手術、外傷和感染可循,有的卻闕如。唯通常有下列相關問題:下背痛、關節炎、頭痛、多發性硬化症、纖維肌痛、帶狀皰疹、神經性損傷等。另外,疾病也是潛在的因子,像是類風濕關節炎、骨關節炎、癌症、胃潰瘍、後天免疫缺乏症候群、膽囊疾病、糖尿病等。社會與心理因子也會影響痛覺。焦躁、壓力、憂鬱、憤怒、失眠與疲憊感的交互作用,可能會讓疼痛加劇。其中,憂鬱症,在慢性疼痛病人身上,尤其常見。這些負面情緒,會讓身體對疼痛更敏感,並損害了免疫系統。若老是停留在悲觀的負面情緒,會讓慢性疼痛更加嚴重。這些人,比起熱愛工作的人,不滿意工作與因公受傷的人,慢性疼痛會更嚴重。因此,要治療慢性疼痛,最好從醫藥與心理層面,雙向著手。 疼痛的程度 世界衛生組織的所制定的標準,疼痛分為輕度、中度與重度3種。
診斷的方式 要確認病因,方法很多,依照病症的複雜度做取捨。
治療的方式 藥物治療:
非藥物治療:
我們的意見 在工業社會,人們的生活與工作壓力大,回到家裡又常與電腦、電視為伍,缺乏運動,長久下來,下背、頸肩與關節,逐漸出現疼痛、肌肉緊繃僵硬的情形。在休息後,也未必能緩解,若疼痛長達6個月以上,就為慢性疼痛,輕者生活不方便,重者生活品質惡化,增加治療負擔,不可輕忽。 有的時候,病人,因為怕痛,常有「多動多痛,少動少痛」的錯誤觀念。其實,沒有結實肌肉保護骨骼,往後更易再次受傷,因此,做些適量的舒展運動,保持肢體肌肉的靈活性,包括腹部肌肉與大腿肌肉,才正確。因為它們都有連動性,可以減少閃到或扭傷。總之,「要活就要動」。 若要擺脫長期疼痛的束縛,最好在由急性轉入慢性時,及時治療,以收療效。例如,當下背痛發生時,絕大多數是下背部腰椎肌肉扭傷引起肌肉痙攣的結果,要馬上停止工作,平躺下來。這種閃到的疼痛,在疼痛部位冰敷約20~30分鐘,並可加服一般止痛藥,直到痛感消失,通常1-2天後,再熱敷,3-5天不到一個禮拜便可恢復。疼痛過後,走動走動比躺著不動,恢復更快,因此,不宜久躺。若無法改善病況,疼痛超過3~4週,則應儘快就醫,拖了會更壞。 許多時候,痛的原因未明,合併兩種以上的治療,有料想不到的止痛效果。慢性疼痛,不易根除,只要找到方法,既安全又有效,能夠讓您恢復工作,改善您的生活品質,便是最好的方法。 名詞中英對照 腕隧道症候群 carpal tunnel syndrome 多發性硬化症 multiple sclerosis 纖維肌痛 fibromyalgia 帶狀皰疹 shingles 後天免疫缺乏症候群 acquired immune deficiency syndrome, AIDS 麻醉止痛藥 opioids 乙醯胺酚 acetaminophen 非類固醇止痛藥 nonsteroidal anti-inflammatory drugs, NSAIDs 血清素和正腎上腺素再回收抑制劑 serotonin and norepinephrine reuptake inhibitors, SNRIs 三環抗憂鬱藥 tricyclic antidepressants 抗痙攣藥 anticonvulsants 肌筋膜痛點注射 trigger point injections 生物反饋法 biofeedback 脊髓內藥物注射法 intrathecal drug delivery or spinal drug pumps 注射幫浦 infusion pump 脊髓內導管 intraspinal catheter 神經刺激 neurostimulation 皮膚電流神經刺激 transcutaneous electrical nerve stimulation, TENS 生物電流法 bioelectric therapy 肌電圖 electromyogram, EMG 參考資料
資料更新日期 1. 2011 11 17 2. 2012 10 01 編輯組
吳香達 醫師整理 惡性腫瘤,癌症,長在於大腸或結腸與直腸之間,稱大腸直腸癌,簡稱大腸癌。大腸癌的發生原因,目前還不確切,但一般認為與飲食習慣有關。攝取過多的肉類,特別是紅肉、動物性脂肪與精緻食物,少食高纖食物,此外,家族中有大腸癌病史者,風險都較高。 大腸直腸癌是一個很常見的癌症。在台灣,大腸癌的發生率,在民國98年,發生率都高居十大癌症的首位,有12,488人,比97年增加了1,484人,癌症中,增幅最大。100年(2011),死亡人數為4,921人,佔全部癌症數的11.6%。近年來,政府也在推動大腸癌的篩檢計畫,99年與100年,已有100萬與120萬人完成篩檢,到101與102年,將能達到142萬與145萬人。冀望降低發生率與死亡率。 至於美國,2011年的大腸癌發生數為141,210例,高居癌症的第4位,佔全部癌症數的8.84%;死亡數為49,380例,佔全部癌症死亡數的8.63%。整體來說,都比2010年略降。 通常,大腸癌是由息肉惡化而成。息肉是指胃腸黏膜隆起長出的突起物,其實,從食道至直腸都可能出現息肉,較常見於乙狀結腸與直腸。息肉惡性變化與息肉大小有關聯性。息肉愈大,惡性機率就愈高。依病理組織切片,大腸息肉分類為:
在過去幾十年,大腸癌篩檢的技術逐步增加,包括糞便和結構性大腸直腸檢查。在糞便檢驗上,有隱血(gFOBT),免疫化學(FIT),和細胞去氧核酸(DNA);結構性的檢測,則包含軟性乙狀直腸內視鏡(FSIG)、大腸鏡檢查(colonoscopy)、鋇劑大腸造影術(DCBE)和大腸電腦斷層攝影(CTC)。每種檢驗方式都有其優缺點,需考量到病人的偏好與資源的多寡。 糞便檢查的好處是非侵入式且不需先做大腸準備,即是在自己家中也可以進行,也沒有保險給付的考慮。然而這種非侵入式檢查,必須每隔一段時間就要重複地做,一旦結果不正常,不管是gFOBT、FIT、DNA,就必須採用侵入式檢查,例如大腸鏡檢查。這種結構性檢驗的壞處是需要做腸道準備,清醒式鎮定劑是用於大腸鏡檢查。 大腸鏡檢查、鋇劑大腸造影術和大腸電腦斷層攝影的少有風險是腸穿孔。大腸鏡檢查也可能會有出血。軟性乙狀直腸內視鏡、鋇劑大腸造影術與大腸電腦斷層攝影有發現,還得做大腸鏡。總結而論,及早對大腸癌進行篩檢或切除可能有惡化的息肉,可以降低死亡率。 一般常識 大腸包括結腸與直腸,分左右兩部分。左大腸包括下降結腸,乙狀結腸和直腸;右大腸包括上升結腸和横結腸。大腸長達150-180公分,寬(管腔+管壁)約2.5-5公分。其中直腸是聯絡乙狀結腸至肛門的大腸,長約12-20公分。 大腸的功能,是吸收水和鹽分,並儲藏消化後的剩餘廢物。事實上,大腸承接消化道系統的小腸,原本是半流質的食物,在到達大腸之前,幾乎有90%以上的水分和營養都已被吸收送進血液去了。到大腸的東西只有一些不容易消化的食物纖維、碳水化合物和一些電解質,包括鈉、鎂和氯化物等。在水分被吸收後,這些剩下的雜物與腸粘液和腸道細菌混合形成糞便。細菌還能將一些食物纖維破壞,製成乙酸、丙酸和丁酸等化合物,成為大腸內壁細胞的養分,少說每天也能製造100卡熱量。也因此,大腸是中性偏酸(PH 5.5-7)。直腸卻是大腸的末端,也是廢物與大便的最大儲存空間,經過肛門,便能將廢物排出。 當大腸和直腸的細胞生長異常,繁殖在一起,變聚集成腫瘤,因此,絕大多數,在癌症開始之前,在大腸與直腸裡面,看到的都是息肉,因為位置而命名,因此,又稱大腸或直腸息肉。50歲以上,息肉常見,約30%。不管單一或多個息肉,絕大多數都不會轉變成癌症。變壞的機率少於1%。大過1公分息肉的機率比較高。息肉常見的地方,是左側大腸包括直腸,一般,只要看到了,都應該拿掉。 通常大腸直腸癌在早期都沒有症狀。癌細胞散播出去,有了轉移之後,症狀才逐漸出現。症狀的出現常與大腸的部位有關:一般常見的有肚子脹,不舒服以及疼痛;大便是黑色或是出血;大變習慣改變,拉肚子甚或不容易排空,多半是左側大腸、直腸的問題;面有菜色或貧血等,多半是右側大腸的毛病。 大腸鏡是最常用的一種診斷方法。從肛門慢慢放進的一根細長、能彎的管子,接在一個監視器像銀幕上,醫師便能夠一窺整條腸子了。檢查的時候,大腸有息肉,醫師便會將它拿掉送檢查;如果沒有息肉,醫師會從看起來不尋常的地方,拿一些組織,送去做顯微鏡細胞病理鑑定,看看有沒有癌症。大腸鏡檢查,其實一點也不痛,就是有一點點脹脹的。害怕的人,可以請醫師給您上一些鎮靜劑,你就沒有感覺了,不過,可得需要多一點的時間休息和恢復。另外兩種屬舊式,卻很實用,方便也很普遍的檢查,就是X光鋇劑大腸造影和乙狀大腸內視鏡。後者也是一根細小可彎的管子,由醫師從肛門放進去,可看到大腸的前半部包括直腸和乙狀大腸;另外一種鋇劑X光檢查,則是利用白色鋇液,注入直腸與大腸,從X光便可以清楚地看到腸子的內部。 大腸直腸癌的診斷一旦確定,手術切除是最好的治療。在早期,很容易而且效果極佳。癌症一旦入侵腸壁甚至離開了大腸,勢必還需要化療或放療。這兩者都有些副作用,唯多半病人在很好的照顧下,還是撐得住的。 我們的意見 大腸癌有簡便和準確的篩檢方法,從糞便的隱血鑑定,到X光鋇劑、電腦斷層、乙狀大腸鏡和大腸鏡都很普遍。我們建議50歲以上男女,每年做糞便隱血檢查,最簡便不過。有家族性的人,篩檢的年齡更應該提早些。大便一旦出現隱血,應該再擇一檢查,其中大腸鏡是一種最普遍的方法。大腸息肉,是大腸內腔的黏膜細胞不正常的生長而產生突起的肉塊,絕大多數是良性。極少數尤其是大的息肉,惡性風險較高,更應該藉檢查的機會拿掉。此外,在大腸鏡裡看到的有絨毛樣突起的息肉,危險度更高,更應拿走,所有切除的息肉,都應做病理組織檢查。 癌症治療已經很簡化,早期更簡單,完整的手術切除,預後甚佳。零期的5年存活達85.4%。晚期在手術之後,放療和化療依情況聽專家的建議而選擇,目前,第三期病人,在做了完整手術切除後,輔助化療,XELOX(capecitabine + oxaliplatin)能改善無病存活期,3年有71%,而且副作用,如腹瀉和掉髮情形較少。至於,未能做完整大腸切除病人,標靶治療藥物(avastin又稱bevacizumab),也已經擠入與化療合併使用並已證明能延長無病期限和存活率。同時,運動和高纖飲食也可幫助減少大腸癌的復發率。有了癌症的人,能向癌症朋友切磋,與醫師討論,甚至與社團聯絡,會讓您更冷靜、更有信心,值得參考。 名詞中英對照 腺瘤性息肉 adenomatous polyps 糞便隱血檢測 guaiac-based fecal occult blood test, gFOBT 糞便免疫化學檢測 fecal immunochemical test, FIT 糞便DNA檢測 stool DNA test 軟性乙狀直腸內視鏡 flexible sigmoidoscopy, FSIG 大腸鏡檢查 colonoscopy 鋇劑大腸造影術 double-contrast barium enema, DCBE 大腸電腦斷層攝影 computed tomographic colonography, CTC 參考資料
資料更新日期
編輯組
吳香達 醫師整理 乳癌,在近20年,由於警惕,由於早期診斷,更由於治療的進步,治癒很高,死亡率已經急降。 在台灣,女性乳癌的發生率,在民國98年,高居首位,有8,926人,發生率是59.9/100,000;100年(2011年)的乳癌死亡率是11.6/100,000,死亡人數為1,852人,排名第4。近年來,政府推動乳癌的篩檢計畫,99年與100年兩年,分別已有40萬與50萬人完成篩檢。希望到101與102年,能達到57萬與58萬人。 至於美國,2011年的乳癌發生數為232,620例,高居癌症的第3位,佔全部癌症數的14.5%;死亡數為39,970例,佔全部癌症死亡數的6.98%,比我們低。 乳房篩檢,目前最普遍以及大家認同的工具是乳房攝影。主要目的,是在發現極早期,還沒有轉移之前,極小顆的乳房癌症。早期發現是治療成功的關鍵,不但可以救命,同時也可以救乳房。癌症在出現症狀之前,其實有一段期間,就是潛伏期,每位病人各異,通常40~49歲的乳癌婦女這個時間最短,2~2.4年;70~74歲婦女最長,4~4.1年。由乳房攝影篩檢出來,臨床醫師還未能檢查出來,病人又還沒有臨床症狀的癌症,這個時候的治療,結果最好。5年期存活率達98%,此外,早期癌症,診斷之初,沒有淋巴結異常發現,也可以不做哨兵淋巴結切片;遇有1-2個陽性的哨兵淋巴結,也可省去腋下淋巴摘除。因為,這兩種方法,病人的存活率一樣。目前的醫療保健制度以及治療技術,包括手術後的放射性治療和標靶治療,也明顯的降低了乳癌的復發與死亡率。 乳篩 美國婦產科學院與美國放射線醫學會、乳房造影學會、美國癌症學會、美國乳房疾病學會,在2011年8月,聯合提出新建議:滿40歲婦女,做年度乳房攝影。重要建議內容包括:
美國食品藥物管理局的放射設備諮詢委員會表示,乳房組織密集、乳房攝影正常且過去無切片或手術的婦女,建議可做自動化乳房超音波,安全高,效果佳;不過,仍無法取代乳房攝影。 2011年,專家為界定核磁共振在乳癌篩檢診斷和治療中,所扮演的角色,在回顧了1837篇文獻後,表示當病人符合特定條件時,例如乳癌細胞突變病人,或有乳癌高風險以及腋窩淋巴結呈陽性,唯乳房卻無病灶的病人,可做核磁共振。核磁共振的優點是能偵測密集乳房組織內的腫瘤,不過,能否改善存活率,仍屬未知數。 影像判讀 美國放射線醫學會為了讓乳房檢查報告有一致性,發展一套系統,乳房造影報告與資料解讀系統(BI-RADS),可將乳房攝影、乳房超音波與核磁共振中牽涉到的術語,做了一個一致性的規定,並做評估分類和追蹤的建議。 乳房影像結果的判讀,主要分為7個類別報告:分別為BI-RADS 0、BI-RADS 1、BI-RADS 2、BI-RADS 3、BI-RADS 4、BI-RADS 5、BI-RADS 6。 0:不完整。 1:正常。 2:良性發現。 3:可能為良性發現。 4:懷疑異常。 5:高度懷疑為惡性腫瘤。 6:切片已證實為惡性腫瘤。 分類解釋 0:需要進一步的影像檢查,同時也需要跟以前的片子比較。 報告出爐前,應先加做其他的檢查;應儘量避免這一類的報告。 1:正常,無可挑剔。 乳房組織對稱;沒有腫塊和組織結構扭曲或疑似鈣化的情形。 2:良性發現。 結果很像第一類,是正常的,但有一些邊緣清楚的鈣化纖維腺瘤、脂肪腫瘤(油脂性囊泡、脂肪瘤、乳腺囊腫、重疊的缺陷瘤)等,都具良性特徵。可解讀為乳房內淋巴結、血管鈣化、乳房植入或因手術後的組織扭曲。整體來說,從片子上,看不出有惡性的東西。 3:可能為良性發現。 惡性腫瘤的風險低於2%,這個階段的腫瘤特徵:腫塊無法觸摸出來而影像界限清楚;不對稱組織在聚焦檢查時密度變少,有成串點狀鈣化。為求證穩定性,建議做短期追蹤。 六個月後做初次複檢同側乳房;及後,第1、2年,做雙側乳房攝影。若結果沒有改變,則回歸為BI-RADS 2的常規複檢;若有變化,如鈣化點增加等,則歸類為BI-RADS 4或BI-RADS 5,需做適當處理。 4:懷疑異常。 需考慮做切片。惡性腫瘤的比例從5%~95%,變異極大,因此,可再細分為4A、4B和4C,以利醫病溝通。 5:高度懷疑為惡性腫瘤。 需做手術治療,惡性機率>95%,可能是乳癌。表徵包括有棘狀、不規則高密度腫塊,分段或不規則線性排列有微小鈣化。 這階段的腫瘤,可在不做切片的情形下,直接做手術治療。目前的處理,如果手術治療包含哨兵淋巴,或手術前的化療,都必須先做組織切片。 6:切片已證實為惡性腫瘤。 影像上,病灶確立,有切片癌症證明,是術前化療的評估。因為化療後,病灶很可能模糊,不易看到。 我們的意見 乳房攝影,一種X光檢查,在臨床摸到硬塊之前,便能發現癌症。乳房攝影,判讀極為重要。正確的判讀,可以減少病人的不安。由乳房篩檢所發現的乳癌,絕大多數,都是零期或早期癌症。及早治療,效果最好。我們贊成,一般婦女,40歲以上,便應開始考慮做年度的乳房攝影。連續兩次,都沒有問題的話,可以把年度間隔拉開,改為2-3年一次,也可減少放射線的傷害,因此,也表示我們反對密集的篩檢,因為有過度診斷的問題,讓病人接受了不必要的手術,影響了生理與心理。此外,乳房超音波,尤能進一步辨別水囊的存在;核磁共振,對高危險群,能提升乳房攝影的準確性。 定期的自我檢查,看法不一,主要是,本身應該要有一些訓練才對。否則,定期觀察自己乳房的形狀和大小,也可以提高警惕。要知道的是,一般摸到的乳房塊狀,尤其是自己摸到的,多半是無害的水囊,超音波檢查便能辨認,因此,不要慌。癌症的診斷,必須要切片,這個步驟,有的時候,是經過一個小針,拿一點組織;有的時候,則是做一個小手術,將部份或整個硬塊拿走,做病理的診斷。癌症一旦確認,從這些組織,更可做一些細胞接受器的檢查,包括雌激素接受器(ER)、黃體素接受器(PR)和上皮細胞生長因子接受器(HER2),都能提供手術後治療的依據和準確性。 在治療上,早期癌症,腫瘤切除,就是保留乳房的手術,哨兵淋巴沒問題,便不需進一步做腋下淋巴摘除,以及手術後的放療,尤其在年長,超過70歲的婦女,已經是一個趨勢。挑對合適的病人,做準確的荷爾蒙和標靶治療,又可降低復發率。此外,化療藥物的進步,包括單株抗體,如pertuzumab(perjeta)、trastuzumab(herceptin)和docetaxel的合併化療,已證實,對已有轉移的乳癌,可以增加無惡化存活時間,也能降低死亡率。 在切片之前,診斷確認之後,醫病溝通都非常重要。誠實不誇張,仔細回答病人問題,方能贏得病人的信任,才能做好這個看似簡單,其實很複雜的工作。 名詞中英對照 美國婦產科學院 American College of Obstetricians and Gynecologists, ACOG 美國放射線醫學會 American College of Radiology, ACR 乳房造影學會 Society of Breast Imaging 美國癌症學會 American Cancer Society 美國乳房疾病學會 American Society of Breast disease 乳房造影報告與資料解讀系統 Breast Imaging-Reporting and Data System, BI-RADS 鈣化 calcifications 油脂性囊泡 oil cysts 乳腺囊腫 galactoceles 重疊的缺陷瘤 mixed-density hamartomas 成串點狀鈣化 cluster of punctate calcification 組織結構扭曲architectural distortion 核磁共振 magnetic resonance imaging, MRI 雌激素接受器 estrogen receptor, ER 黃體素接受器 progesterone receptor, PR 第二型人類上皮細胞生長因子接受器 human epidermal growth factor receptor 2, HER2 參考資料
資料更新日期 1. 2011 11 28 2. 2012 04 30 3. 2012 10 01 編輯組
吳香達 醫師整理 維他命E跟維他命C一樣,是一種很強的抗氧化劑,不一樣的是,維他命E溶於脂肪,維他命C則是溶於水,都是人體必需的營養。人體的細胞經過新陳代謝、紫外線或是抽菸後,細胞裡會產生一些有害物質,自由基(free radicals),這些有害物質的活性很大且會對細胞壁、蛋白質、細胞核酸(DNA)起化學變化,破壞細胞,進而產生人體的病變,如心血管疾病及癌症等。抗氧化劑,相反地,可以降低人體裡面這些有害物質對細胞造成的傷害。維他命E尤專門保護人體的血液、神經系統、骨骼週遭的肌肉以及眼睛的細胞等。維他命E缺乏的時候,相關器官,出現問題,便會產生症狀。例如,周邊,或者神經末端發炎、肌肉無力出現行動不良、視力不好、免疫力降低容易感染等。 維他命E有8種化學結構,都有不同的功能,與人體關係最大的只有alpha-tocopherols,也是人體唯一可以轉換使用,需要的抗氧化劑。從天然食物中攝取,是人體吸收這類維他命E最好的方式。最好的來源包括玉米油、橄欖油、大豆類食品、全麥食品、魚、蛋、肉、核桃等;綠色植物例如,水果、沙拉、青菜等等。這些食物經由腸子吸收,到達肝臟。肝臟有挑選的功能,只產生人體需要的維他命E,alpha-tocopherols,並將其他人體不需要的維他命E代謝,最後排泄出去。 維他命E可以降低糖尿病、中風、心臟病等危險並且降低血液中不好的膽固醇,LDL,的濃度,以及防止心血管方面的疾病,看起來非常誘人。但其實並沒有受到廣泛科學以及臨床的證實。維他命E目前最新的報告指出,也與防癌沒有直接的關係,但目前已有許多針對維他命E與疾病預防的研究在進行,可以確定的是,有降低血管阻塞的功能。 其實一個人每天所需的維他命E基本攝取量不一定,是根據人的健康狀態、年齡和飲食而定,通常一個人攝取較高的不飽和脂肪酸時需要比較多的維他命E,因為不飽和脂肪酸比飽和脂肪酸較容易被吸收及氧化。最新的報告顯示,每個人基本的維他命E攝取量,平均每天是15mg的alpha-tocopherols,且隨著年齡有著升高的趨勢,平均每個人每天從食物中的攝取就可以達到8-12mg的維他命E,(半杯剁碎的波菜跟一湯匙的橄欖油都相當於1.9mg的維他命E),因此,許多科學家認為民眾不需要做額外的補充。約翰霍普金斯大學醫學院的醫生E.R. Miller在最新的報告指出,罹患心血管疾病或是糖尿病的病人,每天最好不要攝取超過400IU的維他命E,否則會造成身體的負擔且提高死亡率,達4-6%。每天大於1000mg的維他命E是會危害健康的。 目前美國還沒有任何一家國家實驗中心推薦維他命E作為保養的補充產品。例如美國加州柏克萊大學的科學家就建議不要補充多餘的維他命E。另一方面,一部分的科學家還是認為維他命E有它的價值,且對人體有好處,因此,Oregon州立大學的Linus Pauling Institute的科學家們表示,每天攝取200IU的維他命E有抗老化以及保持身體健康的效果,不過如果你選擇補充維他命E作為保養品,請務必先請教專門的醫師並且問清楚維他命E跟其他藥物的影響,注意不要超過每天400IU的含量。 新近研究分析 心血管疾病 因為能夠降低不好的膽固醇,低密度膽固醇,的氧化作用,因此,可以降低動脈硬化,減少血液的阻塞,降低心臟衰竭死亡率達24%,尤其是65歲以上的人,則可降低心臟病發作達26%,心臟死亡率,49%。 癌症 近年研究結果,絕大多數的癌症發生率與維他命E無關。唯在抽菸族群,補充維他命E,譬如每天400IU,不但可以降低前列腺癌的發生,尤其是晚期前列腺癌的發生率。同樣的,大腸癌和膀胱癌的發生,也因補充維他命E而降低。不過,這三種癌症,看法仍不一致,資料不足仍是主因。 眼疾與認知 與年齡有關的黃斑病變、白內障與認知,也有類似的結果。不是資料不足,便是追蹤的時間不夠,仍未有結論。 我們的意見 在了解這類特別,為人們津津樂道的抗氧化劑之後,我們認為,除了飲食之外,其實,腸胃和肝臟最重要。腸胃不好的人,脂肪吸收不良,而維他命E需要脂肪。腸胃好,有了足夠的脂肪,才能幫忙吸收維他命E。同樣地,肝臟功能好,在精挑細選之後,才會有足夠我們需要的維他命E,alpha-tocopherols。因為知道它的重要性,研究特別多,都專注在心血管、癌症、眼睛和認知等四大問題,可惜除心血管肯定有影響外,其餘的,還仍未有確實的認知。唯過多的維他命E,alpha-tocopherols,除了增加身體的負擔外,也會引起血液過稀所衍生的問題。我們的建議,還是從食材裡,拿到我們所需要的,儘量避免藥片,因為大多的報導,藥片的結果沒這麼好,此外,腸胃健康,肝臟健康,食我們喜歡,對我們有用的東西,一般來說,便什麼都不缺了,包括維他命E,alpha-tocopherols。 參考資料
資料更新日期 2012 09 27 編輯組
吳香達醫師整理 脂肪在人體中扮演許多角色,它是敵是友,需視體內含有多少而定。脂肪是絕緣體幫助人體隔絕寒冷,使內臟獲得緩衝保護器官。脂肪也包覆神經和神經纖維,隔絕保護纖弱的神經。當人體脂肪太少,因缺少隔絕容易感到寒冷。大多數的人在冬天時體重容易增加,就是因為身體感到寒冷,啟動自我保護機制所造成,此外,人們在冬天過年佳節中也往往吃的比平常多。太多的脂肪容易造成高血壓,心臟病,脂肪肝,糖尿病和其它健康問題。當體內缺乏足夠的脂肪如厭食症病人,會導致體內循環不良,腎功能不佳,骨骼易碎甚至死亡。脂肪是人體存活所必需,人體有貯存脂肪的保護機制,即使遇上大饑荒也能自保。 脂肪的功能 脂肪是重要的能量來源,脂肪每克可提供9大卡熱量,是碳水化合物或蛋白質所能提供的兩倍。人們活動肢體時會消耗從飲食吸收的卡路里,如果持續運動20分鐘會消耗身上所含的碳水化合物,一旦碳水化合物消耗完,就會開始燃燒體內儲存的脂肪產生熱量,額外的脂肪就被存儲起來。事實上,人們攝取與儲存的脂肪往往超過消耗,因此低脂肪飲食經常被推薦,以降低心臟疾病風險和減少體重。但如果像耐力運動員需要維持大量肢體表現,極度低脂肪飲食也可能導致能量枯竭。 脂肪讓人有飽足感。脂肪能釋放出讓味蕾感覺喜悅的風味,它擁有其它食材難以模仿的乳化質感,無疑的脂肪是許多人喜愛的食材。比起碳水化合物和蛋白質,人體消化脂肪的速度較慢,這表示從脂肪轉變成可用的熱量需要長時間,相對停留在消化系統的時間較久。當人們吃進脂肪豐富的食物後,消化系統會對大腦發出訊號,人們食慾感到滿足,因此吃少量的脂肪是重要且聰明的減重飲食。 脂肪提供重要的營養。研究發現母乳中含有大量的脂肪,包含必需的脂肪酸,膽固醇及三酸甘油脂。它提供嬰兒大腦,視網膜和神經系統發展。這些脂肪也輔助脂溶性維生素A,E,K或D的吸收,因此,低脂肪飲食不適合推薦給小孩。但大絕大多數的西方小孩已攝取過多的飲食脂肪。 飲食中的脂肪酸 人必須透過飲食攝取脂肪酸,脂肪酸與脂肪不一樣。脂肪酸是三酸甘油脂或脂肪(磷脂)的衍生物,是人體主要的燃料,一經代謝便能產生體力,各類細胞不是利用葡萄糖便是利用脂肪酸,來產生活力。譬如,心臟和骨骼肌肉細胞需要脂肪酸,腦細胞則只需要葡萄糖,或酮體,酮體是脂肪的代謝物。脂肪酸有分為飽和與不飽和脂肪酸兩種。 飽和脂肪酸,因分子排列密集,在常溫下呈固態,又稱為固態脂肪。大多來自於動物食物,如豬油,牛油,全脂牛奶,奶油,蛋,紅肉,巧克力等。紅肉的飽和脂肪酸含量較高,家禽與魚肉類含量較低。有幾種特定熱帶植物油也富含飽和脂肪酸,如椰子油,棕櫚油和可可油。動物性的飽和脂肪酸含膽固醇,雖然過量的膽固醇會引起心血管疾病,但膽固醇過低會影響荷爾蒙平衡分泌。此外飽和脂肪酸在高溫下不易變質,是適合高溫烹調的油脂。 不飽和脂肪酸,大多來自於植物,少部分來自海鮮食物。富含食物有酪梨,堅果,橄欖,花生和芥花油等。分子排列較疏,呈液態狀。這類脂肪酸不含膽固醇被認為是較健康的脂肪。不飽和脂肪酸又分為:多元不飽和脂肪酸與單元不飽和脂肪酸。其中單元不飽和脂肪酸特別健康,原因在於它的分子結構能降低壞的膽固醇,讓好的膽固醇持續在高指數。蔬菜籽油,芥花油,橄欖和花生油含有豐富單元不飽和脂肪。雖然植物脂肪並不直接影響心血管健康,攝取超過標準體重會增加,間接增加心臟疾病風險。 不飽和脂肪酸依其分子結構,又分為順式與反式。雙鍵碳原子在同一側為順式脂肪,異側則為反式。天然的脂肪絕大多數為順式,但也有例外,反芻動物的牛油或牛奶內含有極低量的反式脂肪,是由反芻動物胃裡某些細菌所合成的。反式脂肪不是天然的脂肪,它是將植物油如玉米油,經高溫氫化製造而成。這種經加工的植物油能在室溫下成固態,可以保存更久,不易腐壞,方便利用來製作植物奶油,乳瑪琳,和花生醬等食品。由於人體消化脂肪的脂解酶具高度的選擇性,只挑選含有順式脂肪酸的脂肪分解,無法分解反式脂肪酸,使它無法被代謝利用而長期滯留在血管中,比飽和脂肪酸更容易阻塞血管。因此反式脂肪是最不健康的脂肪,應避免攝取。 人體必需的脂肪酸 人體可以自行合成飽和或單元不飽和脂肪酸,但無法合成多元不飽和脂肪酸。然而多元不飽和脂肪酸參與體內的代謝功能,是人體必需的脂肪酸,因此食物成為此主要的來源。其中,脂肪酸,Omega-3與Omega-6都是屬於此類的脂肪酸。Omega-3包含有二十二碳六烯酸(DHA),二十碳五烯酸(EPA)和亞麻酸(ALA)。其中,ALA又能轉成DHA及EPA,後兩者是驅動人體的重要保護功能,包括腦等。富含食物有魚類海鮮,核桃,亞麻籽等;Omega-6富含食物有玉米,葵花籽,黃豆等。研究顯示,Omega-3,能促進胎兒及孩童生長時期大腦及神經穩定發展;能保護心臟,避免心室心律不整及致命心臟病發作,也能保護大腦對抗高果糖造成的傷害。因此建議攝取脂肪,多元不飽和脂肪酸應為重要部分。以罐頭肉為主的族群,多數有缺乏Omega-3,而Omega-6過高的情況,易有憂鬱症。 脂肪的消化運送與儲存 脂肪透過飲食進入人體消化系統,有一部分被水解成甘油與脂肪酸透過腸道輸送至組織;另一部分被送至肝臟轉化成脂蛋白,如膽固醇與三酸甘油脂。膽固醇透過血液輸送至全身為細胞使用,多餘的膽固醇會停留在血管中,慢慢累積成粥狀物堵塞血管。三酸甘油脂則會被輸送至脂肪細胞內儲存。膽固醇的比例多寡會影響心血管健康及荷爾蒙的運作。過多的三酸甘油脂則會使脂肪細胞壯大,增加脂肪組織,造成肥胖疾病。因此透過血液定期檢測膽固醇及三酸甘油脂指數,適時調整脂肪攝取,可提早預防荷爾蒙失調及肥胖所造成的疾病。 名詞中英對照 飽和脂肪酸saturated fatty acids 不飽和脂肪酸unsaturated fatty acids 多元不飽和脂肪酸polyunsaturated fatty acid 單元不飽和脂肪酸monosaturated fatty acid 必需的脂肪酸essential fatty acids 三酸甘油脂 triglycerides 膽固醇cholesterol 二十二碳六烯酸docosahexaenoic acid,DHA 二十碳五烯酸eicosapentaenoic Acid ,EPA 亞麻酸linolenic acid,ALA 脂解酶lipase 參考資料
編輯組
吳香達 醫師整理 抹片,現今仍然是一個最有效預防子宮頸癌的方法。 美國與台灣,自從抹片篩檢普及率提升後,子宮頸癌的死亡率已大幅下降。美國疾病預防中心於2012年更新2003年的子宮頸癌篩檢建議,大部分內容與美國癌症學會、美國陰道鏡與子宮頸病理學會、美國臨床病理學會相似。 美國疾病預防中心的建議
美國癌症學會也於2012年更新了2002年的舊建議,與美國陰道鏡與子宮頸病理學會、美國臨床病理學會聯合討論後,提出新意見,內容涵蓋篩檢適合年齡、追蹤期處理、人類乳突病毒檢測的可行性、接種子宮頸疫苗後的篩檢策略。 美國癌症學會的建議
美國陰道鏡與子宮頸病理學會的建議
病人的抹片呈陰性,但HPV呈陽性,接下來,可考慮2種選項:
名詞中英對照 抹片 pap smear 子宮頸癌 cervical cancer 美國疾病預防中心 US Preventive Services Task Force, USPSTF 美國癌症學會 American Cancer Society, ACS 美國陰道鏡與子宮頸病理學會 American Society for Colposcopy and Cervical Pathology, ASCCP 美國臨床病理學會 American Society for Clinical Pathology, ASCP 人類乳突病毒檢測 human papillomavirus test 子宮頸上皮細胞內癌前病變第2級以上 cervical intraepithelial neoplasia of grade 2 or higher,CIN2+ 參考資料
編輯組
乳房手術方式 絕大部分的乳癌患者都需要接受手術治療,主要手術的有兩大類:
乳房手術前,必須考量下列四點:
乳房保留手術 乳房保留手術,分成兩種:
乳房保留手術後可不做放射線治療的人:
乳頭保留手術 美國喬治城大學醫學中心於整形與重建手術期刊11月號發表研究指出,乳癌患者選擇乳頭保留切除術的安全性與傳統乳房切除手術相同。有越多的乳癌婦女進行乳房手術時,選擇割除有病組織,保留乳房外觀,包含皮膚、乳頭與乳暈。 全乳房切除手術 全乳房切除手術,切除整個乳房,包括乳頭。分成3類:
乳房重建手術 乳房重建手術可以在全乳房切除手術時同時做,也可以在乳房手術切除一段時間後再施行。重建的方式包括植入鹽水袋、矽膠及皮瓣轉移。至於採取何種乳房重建方式,則需根據乳房所需的大小、形狀及病人本身體型、身體狀況,以及有無內科的疾病來決定。 淋巴根除手術 要正確的知道腋下淋巴結是否轉移,通常的做法會執行腋下淋巴根除手術。另一種是摘取一些少數的淋巴結,這種手術稱哨兵淋巴結採樣,可減少腋下淋巴根除手術的併發症。腋下淋巴根除手術將腋下淋巴結盡可能的清除乾淨,因此副作用比哨兵淋巴結大。不是所有的病患皆需要接受淋巴根除手術,例如0期的乳癌就不需接受淋巴根除手術。癌細胞若是已轉移至淋巴結,癌細胞就有較高的機會經血液轉移至其他器官。因此,淋巴結的根除手術會降低乳癌的復發率以及延長病患的存活率。 哨兵淋巴結摘除術 哨兵淋巴結是指乳癌轉移時的第一個侵犯的淋巴結。可以利用放射線物質或染劑(Tc-99m labeled sulfur colloid或 methylene blue dye)注射在乳暈或腫瘤附近,以同位素接受器探頭或目視藍色染料聚集位置定出哨兵淋巴結的存在。哨兵淋巴結若含有癌細胞,則病患需接受腋下淋巴結根除手術。反之,若哨兵淋巴結沒有癌細胞,則不需要接受腋下淋巴結根除手術。但意見未真正一致,直到2012年3月,美國西雅圖癌症中心,華盛頓大學,Benjamin Anderson醫師,在第17屆國家綜合癌症網年會指出美國醫學院外科癌症組已發現乳癌病人,哨兵淋巴結有輕微侵犯,1-2個陽性,不必做腋下淋巴摘除。也可以說,哨兵沒問題,便不需進一步做腋下淋巴摘除。 這次發現,建議早期乳癌,有輕微侵犯淋巴結,可省去腋下淋巴結摘除。因為無論有無做腋下淋巴結摘除,病人的預後,效益相似。明白一點說,乳癌屬於早期(T1或T2),只有1~2個陽性的哨兵淋巴結,已做了乳房保留手術,已做全乳房放療,和未接受過術前化療的病人,都可只做哨兵淋巴結切片。 目前仍認為這兩種摘除術的復發及存活率無顯著差異,唯腋下淋巴結根除手術的併發症較哨兵淋巴結根除手術嚴重。副作用一般包括皮膚、手臂的麻木感,肩膀及手臂的活動範圍受限,還會產生水腫的現象。水腫為最常見的副作用,但不至於造成上臂無法活動,併發症的發生率在腋下淋巴結根除手術約佔10%;在哨兵淋巴結採樣約5%。這類合併症影響了生活的品質。 避免水腫的方法:
全身性治療 乳癌早期,癌細胞還是可以透過血液轉移到其他組織,轉移時病患並不會有任何症狀。因為早期腫瘤移轉細胞太小,也無法藉由一般的影像學檢查或理學檢查發現。因此,使用藥物治療癌細胞藉由口服或注射的方式稱為全身性治療。全身性治療根據藥物的不同分成三大類,包括化學治療、荷爾蒙治療、單株抗體治療。荷爾蒙治療通常對荷爾蒙受體陽性的乳癌有效;單株抗體治療只對腫瘤為HER-2陽性的患者有效。舉例來說,若是荷爾蒙受體為陽性,通常需要接受荷爾蒙治療;若腫瘤為HER-2陽性且大於1公分或合併淋巴結轉移,需要接受單株抗體治療;化學治療則根據腫瘤大小、腫瘤分化程度以及有無淋巴結轉移來決定。若病患的荷爾蒙受體為陰性、HER-2也為陰性,則全身性治療的方式只能選擇化學治療。 全身性治療執行在手術前後,有不同的名稱,分成輔助性治療及新輔助性治療。輔助性治療就是在手術切除腫瘤後藉由藥物去除無法偵測但已轉移至乳房之外的癌細胞。腫瘤細胞非常小或是分化極為良好,可以不做輔助性治療。若全身性治療執行在手術之前稱新輔助治療,此種治療方式是希望在手術前,將腫瘤體積減小以便施行乳房保留手術。另外若是病患的乳癌已轉移至全身,全身性治療則為最適合的治療方式。 化學治療 化學治療藥物是指對於癌細胞具有毒性,能消滅癌細胞的藥物。通常經由靜脈注射或是口服使用。乳癌的控制可用單一處方或是混合性處方。根據過去30年臨床研究顯示,化學治療有相當大的療效。目前臨床上使用的原則分成HER2陽性腫瘤、HER-2陰性腫瘤給予不同的處方。通常化學治療會給予幾個治療的週期,輔助性的化學治療需要3~6個月的治療時間。 不同化學治療的藥物有不同的副作用: 1. 有心臟的毒性,但是對於過去無心臟病史的病患而言是少見的。因此,有心臟病史的病人必須事先告知醫師,以便醫師在給予藥物如常用的小紅莓(adriamycin)之前,安排心臟功能的檢查。 2. 暫時性的副作用: 食慾不振。 噁心、嘔吐。 四肢無力。 味覺的改變。 毛髮的脫落。 3. 停經: 暫時性或永久性。對於生育年紀的婦女,因化學藥劑可能造成更年期提早來臨或不孕,尤其是年紀越大之婦女越容易受到影響。但是化學治療時仍可能懷孕,對胎兒造成影響,因此病患應做避孕的措施。 4. 血球減少是最常見的副作用: 白血球數目降低,增加感染的機會。 血小板數目降低,增加出血、淤青的現象。 紅血素降低,導致身體虛弱。 目前已有良好的藥物可改善噁心、嘔吐,也有良好的藥物可改善紅血球及白血球的降低,可根據狀況來使用。 荷爾蒙療法 雌激素大部分由卵巢分泌,此外婦女的脂肪組織及腎上腺也會分泌雌激素。有些乳癌細胞受雌激素作用後,生長速度會變快。目前有許多方法可以降低雌激素的作用。應用在乳癌的治療,有兩種抗雌激素藥物:
特別注意這兩種療法對荷爾蒙受體陽性的乳癌患者才有效。在手術之後給予荷爾蒙療法,能降低乳癌的復發率。對已轉移至其他部位而且荷爾蒙受體為陽性的患者也可給予此種治療方式。新近發現,這類治療方式,還能減低對側乳房受體為陽性的復發率。 第一種抗雌激素藥物,Tamoxifen是最常使用的抗雌激素藥物。在病患手術之後建議要持續使用5年,可以有效的減少荷爾蒙受體陽性的患者復發的機會,也可使用在轉移性的乳癌患者。但是Tamoxifen會引起更年期不適的症狀,包括燥熱、出汗、陰道乾澀以及情緒上的改變。一般大部分病人都可以接受。 Tamoxifen有兩種較嚴重的副作用:
第二種可以降低雌激素數量的藥物是芳香酶抑制劑,包括anastrozole(arimidex)、letrogole(femara)、exemestane (aromasin),可降低更年期婦女雌激素產生之數量,最主要是經由芳香酶作用,抑制雄性素轉變為雌激素。但是無法抑制卵巢所分泌的雌激素數量,因此只適合用在停經後的婦女。這類藥物比Tamoxifen的副作用少,造成子宮內膜癌和降低血管栓塞的機率很少,但是仍有骨質疏鬆及關節疼痛的副作用。目前,對於更年期乳癌患者荷爾蒙療法首選為芳香酶抑制劑,而非Tamoxifen。 荷爾蒙治療之原則 荷爾蒙治療在以往都是使用Tamoxifen,最近則有芳香酶抑制劑可以降低雌激素的量,特別是在停經後的婦女,因此目前荷爾蒙治療的方式更多元化。也根據停經的前後而有不同。
單株抗體治療 Trastuzumab(Herceptin),是對抗HER2+的乳癌細胞,可以使用在手術後的輔助治療或是手術前的新輔助治療,也可使用在已轉移的乳癌患者。主要副作用為心臟受損,因此在合併使用其他化學治療時要特別注意,尤其是小紅莓(adriamycin)。第二種單株抗體Bevacuzumab(Avastin)能抑制血管新生,使用在已轉移的乳癌患者,通常會合併化學治療和紫杉醇Taxol。能減少腫瘤細胞新生的血管,因為這些新生的血管會提供給腫瘤細胞養分進而促進乳癌生長。Avastin能減少腫瘤細胞新生的血管,抑制腫瘤生長。 美國印地安納大學Kathy Miller教授表示,Pertuzumab與Trastuzumab的臨床評估試驗(CLEOPATRA),在針對2008年2月至2010年7月,陽性第二型人類表皮生長因子接受器,HER2+,乳癌病人,共808位。比較標準化療,併用docetaxel與trastuzumab,與額外再加入pertuzumab,效果差異的結果。併用docetaxel、trastuzumab與pertuzumab,存活期最長。 Pertuzumab是一種抗HER2的單株抗體,能辨認HER2的抗原定位,預防接受器的雙聚體化,並阻止接受器的活化,進而控制癌細胞的增生。 只併用docetaxel與trastuzumab,藥物回應率與無惡化存活期為69%與12.4個月;若併用docetaxel、trastuzumab與pertuzumab,效果改善,分別為80%與18.5個月,存活期延長。 放射線治療 放射線治療是使用高能量的射線或粒子去破壞在乳房、胸壁或淋巴結的癌細胞。原則上放射治療的範圍越小越好,因此目前的觀念傾向局部乳房的照射,是乳癌的局部治療工具,通常有兩種主要形式:
放射線治療範圍必須根據下列兩點:
此外手術當中,在病灶切除後的空間以及鄰近危險組織,給低能量的放射治療,也是降低復發的局部治療。這種手術中的放療(intraoperative radiotherapy),只用在做過乳房保留手術接受過整個乳房的放療後再有局部復發的病人。雖估有5年以上的歷史,結果不錯,唯病人太少,仍未有結論。 今年,第8屆在歐洲維也納召開的乳癌大會報導,乳管原位癌的病人手術後,5年內,局部復發風險高。放療可降低乳癌,侵犯性與原位癌的復發風險達50%,而且持續效果超過15年。 這項由歐洲癌症研究與治療組織(EORTC)所完成的研究,有1010位參加,來自13個國家,從1986年起,所有人都做過乳管原位癌完全切除:503位不再接受局部治療(控制組);507位接受全乳房放療。追蹤到去年4月為止,長達15.8年。 結果,15年內原位癌復發率,放療組與控制組,分別為7.5%與14.9%;侵犯性癌復發率,兩組分別為9.8%與15.5%。若沒有術後放療,1/3病人會出現局部復發,而且1/2的病人會是侵犯性。 放射線的副作用包括水腫、乳房脹痛,皮膚在日光浴之後的變化,身體虛弱。通常乳房組織及皮膚的變化會持續6~12個月,一部份病人乳房會變的較小、變硬,有的甚至會脹痛。 乳癌後的問題處理 2011年美國乳癌研討會報導,有些乳癌存活的婦女,常常有持續疼痛、疲累、淋巴水腫、認知困難、睡眠障礙等問題,困擾長達數年。新近的治療,還包括因陰道症狀,而影響了性功生活;糖尿病和骨質疏鬆症,風險的增高;以及,少數婦女則會有心血管疾病。 這些問題,需以整合性,包括內科和精神科的治療方式來解決。例如:認知行為治療能緩解憂鬱與失眠;運動和瑜珈能消除疲勞。 在所有的副作用中,認知困難最常見。乳癌存活者,有25-30%會有此問題,導致無法同時做多樣工作,此外,學習新的事物也有困難。至於陰道乾澀與其他婦科症狀,現有的治療方式包括:陰道用雌激素、藥物、雌激素環,唯效果不一,意見也分歧。Ganz醫師表示,如果病人是用tamoxifen,則可以使用陰道雌激素,包括藥片、藥膏,和陰道用雌激素環,這些方式,經由血液吸收的劑量很低。如果是用芳香酶抑制劑,則需要監控體內的雌素二醇值,除非是有嚴重的尿道感染,用陰道用雌激素,看法尚未一致。 美國婦產科學會,針對術後乳癌病人的照護,建議如下:
我們的意見 乳癌的發生率,在女性癌病中成長最快,97-98年的發生數,從8,136人增為8,926人,發生率從56.1增為59.9(每10萬人),在10大癌症中,增幅最大;100年的死亡人數有1,852人,死亡率為11.6(每10萬人)。根據國健局的統計,94-98年乳癌第I-IV期的5年存活率,分別為95.5%、89.1%、70.6%與25.2%。 政府制定的乳癌篩檢年齡,也從原來的50歲開始,下降到40歲後,希望到102年,篩檢人數能達到58萬位,在可見的往後幾年,乳癌的發生率還會增加。比例上,原位癌和早期癌應會比侵犯癌多,而且這種距離應該越拉越大。 在乳癌種類的盛行趨勢上,美國國家癌症研究所預估,到2016年止,陰性雌激素接受器乳癌發生率,則會從每10萬人有43位,下降至38位;陽性雌激素接受器乳癌發生率,則會從每10萬人有158位,增加至166位,由此可知,併用docetaxel、trastuzumab與pertuzumab的治療方式,將更形重要。此外,在評估侵犯性乳癌,第二型人類表皮生長因子接受器(HER2),建議採用免疫化學染色法(IHC)或螢光原位雜交(FISH),而不建議採用乳癌基因檢測(Oncotype DX test),以免有過高的假陰性,易造成標靶治療決策上的混淆。 乳癌的治療,雖然有一些規範,很顯然地,應該有一些個別的考慮。當您找到一位您很相信的醫生,跟您的醫生討論您的想法,醫生應該在治療的原則內,同時考慮到病人的心理因素,並在一個好的治療團隊協助下,尋找一個最好的方法。 名詞中英對照 非侵犯性乳癌 noninvasive breast cancer 侵犯性乳癌 invasive breast cancer 葉狀原位癌 lobular carcinoma in situ, LCIS 乳管原位癌 ductal carcinoma in situ, DCIS 紅斑性狼瘡 systemic lupus erythematosus, SLE 哨兵淋巴結 sentinel lymph node 單株抗體 monoclonal antibody 荷爾蒙受體 hormone receptor 放射線治療 radiation therapy 小紅莓 adriamycin 紫杉醇 Taxol 芳香酶抑制劑 aromatase inhibitor 美國預防服務中心 US Preventive Services Task Force, USPSTF 美國癌症學會 American Cancer Society, ACS 乳房X光攝影 mammography 乳房自我檢查 breast self-examination 臨床乳房檢查 clinical breast examination 淋巴水腫 lymphedema 陰道用雌激素 vaginal estrogen 芳香酶抑制劑 aromatase inhibitor 雌素二醇 estradiol 美國喬治城大學醫學中心Georgetown University Medical Center 整形與重建手術期刊 Plastic and Reconstructive Surgery 乳頭保留切除術 nipple-sparing mastectomies 美國新紐澳良乳房回復手術中心 Center for Restorative and Breast Surgery in New Orleans 國家綜合癌症網 National Comprehensive Cancer Network, NCCN 腋下淋巴結摘除 axillary lymph node dissection, ALND 哨兵淋巴結摘除 sentinel lymph node dissection, SLND 選擇性血清素再吸收抑制劑 selective serotonin reuptake inhibitor, SSRIs 選擇性去甲基腎上腺素再吸收抑制劑 selective norepinephrine reuptake inhibitor, SNRIs GABA胺基丁酸 gamma-amino butyric acid anologs 雙子X光吸收儀 dual energy X-ray absorption 乳癌基因檢測 oncotype DX test 免疫組織化學染色法 immunohistochemistry, IHC 螢光原位雜交 fluorescent in situ hybridization, FISH 參考資料 1. NCCN Clinical practice guidelines in oncology: Breast Cancer. V.1.2007. 2.Vogel VG et al. New breast cancer screening guidelines opposed by societies. Ann Intern Med. 2009;151:716-726. Abstract. 3.Li CI et al. Adjuvant hormonal therapy for breast cancer may affect contralateral breast cancer risk. Cancer Res. Aug 25, 2009. Abstract. 4.Ganz P. Pain, fatigue, cognitive deficits in breast cancer survivors. 2011 Breast Cancer Symposium(BCS). September 22, 2011. 5.Spear, S.L, et al. More women with breast center get nipple-sparing surgery. Plastic and Reconstructive Surgery, Oct. 27, 2011 6.Miller KD. HER2-positive breast cancer and long life. Medscape Hematology-Oncology. 2012 7.Baselga J, Cortes J, Kim SB, et al. Pertuzumab plus trastuzumab plus docetaxel for metastatic breast cancer. N Engl J Med. 2011 Dec 7. 8.Anderson B. NCCN breast cancer guidelines have ‘major’ changes. National Comprehensive Cancer Network (NCCN) 17th Annual Conference. March 16, 2011. 9.Donker M, Cameron D. Radiotherapy after DCIS offers long-term protection. 8th European Breast Cancer Conference (EBCC-8): Abstract 217. March 22, 2012. 10.Goldman M. OB/GYN group addresses impact of breast cancer treatments. Obstet Gynecol 2012. 11.Bhargava R. Oncotype DX assay for HER2 status has high false-negative rate. J Clin Oncol 2011. |
Copyright © 2018 財團法人中華民國婦癌基金會 All Rights Reserved
會 址:10487臺北市復興北路 178 號 4 樓之 6
聯絡地址:11217臺北市北投區石牌路二段201號中正樓7樓